La leishmaniosi è causata da un protozoo parassita appartenente a oltre 20 specie di Leishmania trasmessi da pappataci (o flebotomi) a loro volta appartenenti a oltre 90 specie.
I pappataci – anche noti come flebotomi – sono insetti alati, molto piccoli (circa 1,5-3 millimetri), simili alle zanzare, di colore giallognolo, appartenenti al grande gruppo degli ectoparassiti. Il nome “flebotomi” deriva dal greco “flebo” (vene) e “temno” (tagliare).
Il nome più comune “pappataci” (mangia e taci), invece, deriva dal fatto che questi insetti pungono uomo e animali per nutrirsi del loro sangue senza farsi sentire.
I pappataci non riescono a volare controvento, per questo motivo, non sono in grado di allontanarsi molto dai luoghi in cui si riproducono. Sono animali prevalentemente notturni e amano il clima caldo, ancor meglio se associato a un certo grado di umidità come nelle zone costiere.
L’interesse per questi ditteri è dovuto al fatto che sono capaci di trasmettere diverse malattie infettive a uomini e animali, fra cui la leishmaniosi.
CLASSIFICAZIONE DELLA LEISMANIOSI
Esistono 3 forme principali della malattia:
- Leishmaniosi viscerale, nota anche come kala-azar o febbre dum-dum, è fatale se non trattata in oltre il 95% dei casi. È caratterizzata da attacchi irregolari di febbre, perdita di peso, ingrossamento della milza e del fegato e anemia. La maggior parte dei casi si verifica in Brasile, Africa orientale e India.
- Leishmaniosi cutanea, è la forma più comune e provoca lesioni cutanee, principalmente ulcere, sulle parti esposte del corpo. Questi possono lasciare cicatrici per tutta la vita e causare gravi disabilità o stigmatizzazione. Circa il 95% dei casi di CL si verifica nelle Americhe, nel bacino del Mediterraneo, nel Medio Oriente e nell’Asia centrale. La leishmaniosi cutanea è conosciuta anche come bottone d’oriente o bottone tropicale, foruncolo di Delhi o di Aleppo, Uta o piaga del chiclero o framboesia della foresta. Si sono verificati alcuni casi tra il personale militare statunitense in servizio in Iraq e in Afghanistan e tra i viaggiatori in aree endemiche del Centro e Sud America, Israele e di altri paesi. Non comunemente, L. braziliensis si può diffondere ampiamente nella pelle causando leishmaniosi cutanea diffusa. La lesione iniziale spesso consiste in una papula che si ingrandisce lentamente, si ulcera centralmente e sviluppa una lesione a bordi eritematosi, sollevati, dove si concentrano i parassiti intracellulari. Le ulcere sono in genere indolenti e non causano sintomi sistemici a meno che non si infettino secondariamente. Le lesioni guariscono spontaneamente dopo alcuni mesi ma possono persistere per anni. Lasciano una cicatrice depressa, simile a una bruciatura. Il decorso dipende dalla Leishmania spp infettante e dallo stato immunitario dell’ospite.
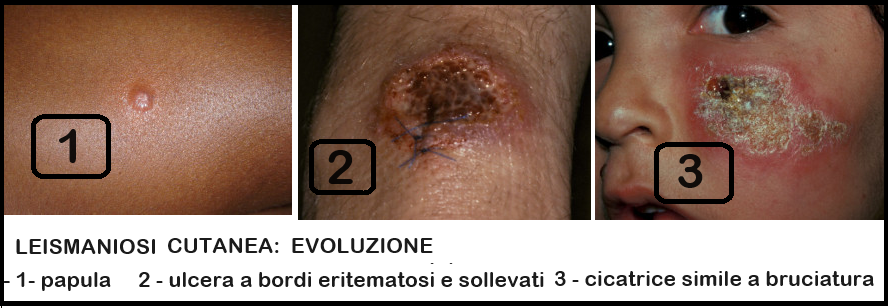
- Leishmaniosi mucocutanea porta alla distruzione parziale o totale delle mucose del naso, della bocca, lingua e gola. Oltre il 90% dei casi di leishmaniosi mucocutanea si verifica in Bolivia, Brasile, Etiopia e Perù. La sintomatologia della leishmaniosi mucosale si sviluppa in modo caratteristico dopo mesi o anni dalla comparsa della lesione cutanea.

Trasmissione
I parassiti della Leishmania si trasmettono attraverso le punture di flebotomi (pappataci) femmine infette, che si nutrono di sangue per produrre uova. Circa 70 specie animali, compreso l’uomo, possono essere la fonte dei parassiti Leishmania.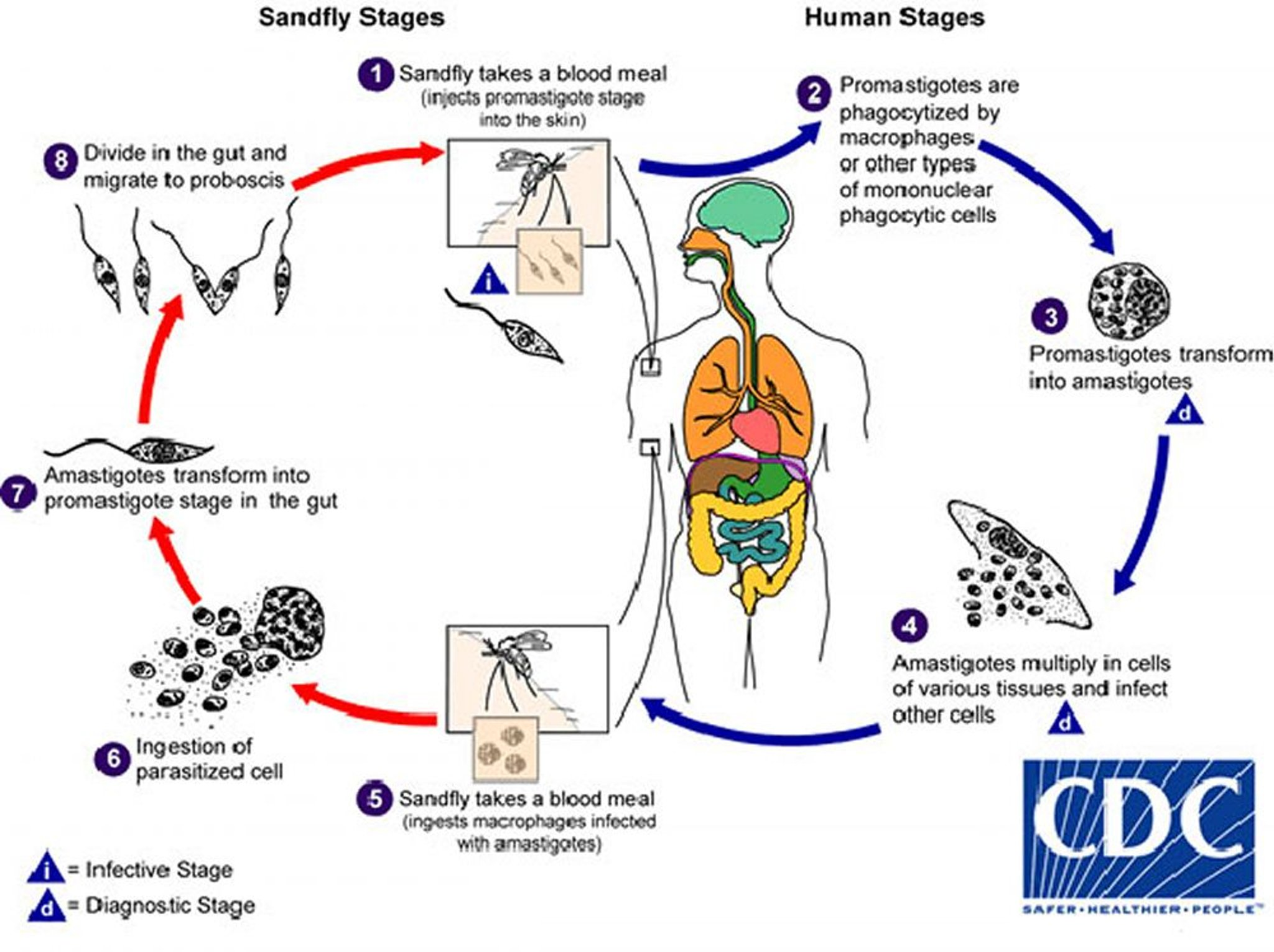
Leishmaniosi cutanea post-kala-azar (PKDL)
La leishmaniosi cutanea post-kala-azar (PKDL) è solitamente una conseguenza della leishmaniosi viscerale che si manifesta come eruzione maculare, papulare o nodulare solitamente sul viso, sulla parte superiore delle braccia e sul tronco. Si verifica nell’Africa orientale (principalmente in Sudan) e nel subcontinente indiano, dove si ritiene che il 5-10% dei pazienti affetti da kala-azar sviluppi la condizione. Sebbene non comune, è stata segnalata anche in Brasile e anche in casi di VL coinfettati con HIV causati da L. infantum . Di solito compare da 6 mesi a 1 anno o più dopo che il kala-azar è stato apparentemente guarito, ma può manifestarsi anche prima. Le persone con PKDL sono considerate una potenziale fonte di infezione da Leishmania.
DIAGNOSTICA –
-
Microscopia ottica di campioni di tessuto, apposizioni o aspirati colorati con Wright-Giemsa o Giemsa
-
Titoli degli anticorpi per leishmaniosi viscerale, ma non per leishmaniosi cutanea o muscolare
-
Coltura (sono necessari particolari terreni di coltura speciali)
-
Esami basati sulla reazione a catena della polimerasi
I parassiti sono di solito difficili da ritrovare ed isolare in coltura dalle biopsie delle lesioni delle mucose.
I test sierologici possono aiutare a diagnosticare la leishmaniosi viscerale; alti titoli di anticorpi contro un antigene ricombinante della leishmania (rk39) sono presenti nella maggior parte dei pazienti immunocompetenti con leishmaniosi viscerale. Ma gli anticorpi possono essere assenti nei pazienti con AIDS o altre condizioni di immunocompromissione.
Gli esami sierologici per la ricerca di anticorpi anti-Leishmania non sono utili a diagnosticare una forma cutanea di leishmaniosi.
Esami basati sulla PCR (Polymerase Chain Reaction) di aspirati di midollo osseo, milza o linfonodi in pazienti con leishmaniosi viscerale o aspirati o apposizioni da una lesione cutanea aiutano a diagnosticare la leishmaniosi.
Il test cutaneo per la leishmania che rileva una risposta di ipersensibilità di tipo ritardato agli antigeni della leishmania non è disponibile negli Stati Uniti. È tipicamente positivo in pazienti affetti da leishmaniosi cutanea e delle mucose ma negativo in quelli con leishmaniosi viscerale attiva.
TERAPIA – Il trattamento della leishmaniosi viscerale si basa sull’amfotericina B liposomiale (Fungizone® 50 mg polvere per soluzione in glucosata 5% -1 mg/ml- per infusione -3 mg/Kg-, no sodio cloruro) o sulla miltefosina, a seconda della specie infettiva della Leishmania e dell’area geografica di acquisizione. Alternative includono l’amfotericina B desossicolato e i composti di antimonio pentavalente (stibogluconato di sodio o antimoniato di meglumina). Una varietà di trattamenti topici e sistemici è disponibile per la leishmaniosi cutanea a seconda della specie causali e delle manifestazioni cliniche.

