Le infezioni urinarie sono molto frequenti nel periodo di gravidanza a causa principalmente della stasi urinaria e dell’abbassamento delle difese immunitarie. Rappresentano una delle più comuni cause di consultazione ginecologica a livello ambulatoriale e la prima causa di antibioticoterapia empirica. Comprendono soprattutto le batteriurie asintomatiche, le cistiti e, più raramente, pielonefriti. La diagnosi di infezione delle vie urinarie sintomatica non è modificata dalla gravidanza.
***************************************************************************
CISTITE – infiammazione della mucosa vescicale quasi sempre causata da agenti patogeni saprofiti abituali di intestino e vagina.
SINTOMATOLOGIA – I sintomi più comuni della cistite sono:
- poliuria, nicturia (sintomi frequenti ma aspecifici) e soprattutto disuria ed ematuria. La nicturia è comune e quasi fisiologica alla fine della gravidanza a causa della compressione esercitata sulla vescica dall’utero gravido.

- Svuotamento incompleto della vescica è un altro sintomo associato, ma non patognomonico, alle infezioni urinarie.
DIAGNOSTICA – L’esame delle urine (osmolarità, presenza di emazie, leucociti, proteine, nitriti) e urinocoltura con antibiogramma sono regolarmente eseguite come valutazione iniziale per le cistiti.
EZIOLOGIA – Solitamente, la causa scatenante dell’infezione delle vie urinarie è la presenza di batteri che risalgono il condotto uretrale e vanno a colonizzare la vescica causando bruciore e febbre. Spesso (15%) la batteriuria è asintomatica e, talora, progredisce sino a provocare cistiti e pielonefriti sintomatiche prima che si riesca ad instaurare un’efficace azione terapeutica. La batteriuria asintomatica inoltre è responsabile di corioamnionite, parto pre-termine e rottura precoce delle membrane (PROM).
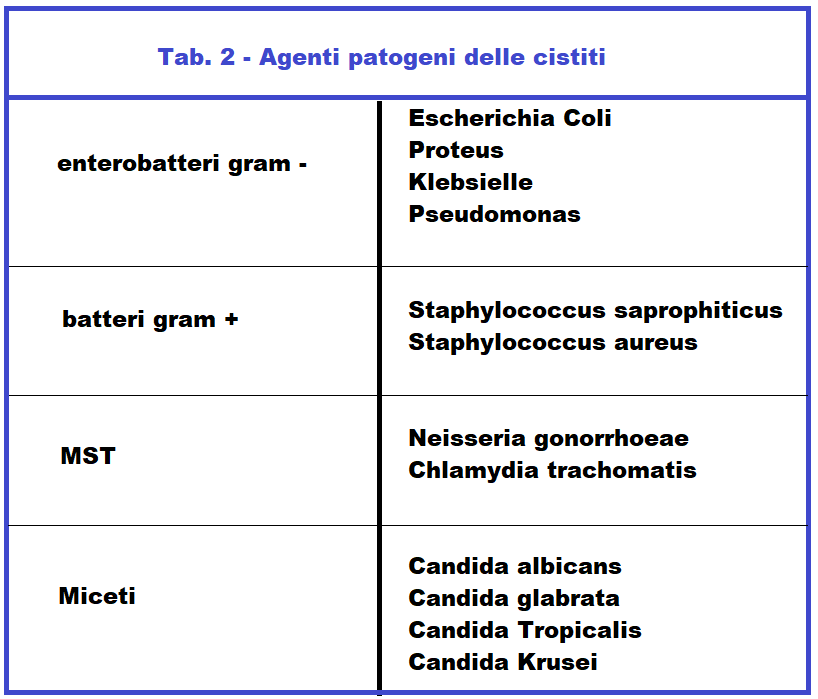
I batteri più comuni della cistite sono Stafilococco, Escherichia Coli e Chlamydia trachomatis anche se a volte l’infezione può essere scatenata da virus e miceti. La proliferazione micotica è particolarmente favorita dalla virazione del pH vaginale che nelle donne gravide presenta un valore di 6-7 decisamente basico rispetto al fisiologico valore acido di 3.5 delle donne non gravide.
FATTORI DI RISCHIO –
a) Iperprogesteronemia – Durante il periodo gestazionale l’alterato rapporto estrogeni/progesterone, a favore di quest’ultimo, comporta dilatazione e ipoperistalsi degli ureteri e conseguente stasi urinaria aggravata dalla compressione dell’utero gravido sugli ureteri stessi e sulle pelvi renali.
b) Glicosuria e iperconcentrazione delle urine – le urine durante la gravidanza sono più concentrate (v.n. peso specifico 1005-1030; 50-1200 mOsm/Kg di H2O), con aumentata presenza di glucosio soprattutto in caso di diabete gestazionale che comporta così la formazione di un ambiente più idoneo alla proliferazione batterica e quindi a maggior rischio di infezione alle vie urinarie.
c) Stipsi – In gravidanza è frequente la stipsi che aumenta il rischio di presenza di batteri derivanti dall’intestino e la loro risalita lungo i dotti delle vie urinarie comporta maggior rischio di infezioni urinarie.
COMPLICAZIONI: rottura precoce delle membrane (PROM), parto pre-termine, IUGR, prematurità fetale, ipertensione/preeclampsia, anemia materna e corio-amnionite.
COMPLICAZIONI FETALI: una cistite occasionale in genere non provoca danni sulla gravidanza; oltretutto il germe più frequentemente coinvolto, l’E. Coli, non ha la capacità di superare la barriera placentare. Ma in caso di ritardata diagnosi e terapia e nelle cistiti più gravi come quelle ricorrenti e persistenti, le reinfezioni e le cistiti dovute a ceppi di E. Coli mutati, a ceppi di E. Coli OH-157, Chlamydia trachomatis c’è il rischio di aborto, parto prematuro conseguente a chorion-amnionite ed infezione del segmento inferiore ed infezione fetale in utero fino alla morte fetale.
TERAPIA: La terapia dell’infezione delle vie urinarie sintomatica non viene modificata dalla gravidanza, salvo per i farmaci che possono danneggiare il feto. Per tale motivo occorre anzitutto ricorrere a presidii terapeutici naturali e accorgimenti preventivi. Se necessaria la terapia antibiotica, è consigliabile privilegiare farmaci già lungamente sperimentati in gravidanza, collaudati da tempo ed evitare, se possibile, terapie di lunga durata.
Igiene personale – è un fattore essenziale per prevenire flogosi genito-urinarie utilizzare detergenti intimi naturali e neutri. Preferire la doccia al bagno in vasca; Indossare abbigliamento intimo solo di cotone; Non mettere pantaloni stretti.
Idratazione adeguata – Per prevenire la cistite e altre forme di infiammazioni alle vie urinarie è importante bere molto (≈ 2lt/die di acqua iposodica
Accorgimenti dietetici – Mangiare frutta e verdura soprattutto a foglia verde. Evitare caffeina, alcool, cioccolato e succhi di agrumi.
Mirtillo rosso e uva ursina – L’effetto benefico di queste sostanze è dato da due azioni: riducono il pH urinario il che ostacola la proliferazione batterica ed esercitano un effetto barriera sulle mucose che impedisce l’attecchimento batterico alle stesse.
Prodotti in commercio: NoCist Intensive® 7 bustine (mirtillo rosso + betulla + N-acetil-cisyeina); Biocranberry® cps, Cistexx® cps. Esiste in commercio anche il succo di mirtilli rossi puro al 100%; non assumere i mix di succo, perché contengono molto zucchero.
Antibiotici –
- Amoxicillina (Zimox® cpr, Velamox® cpr, Augmentin® cpr amoxicilina + ac. clavulonico): penicillina semisintetica, batericida beta-lattamico ad ampio spettro.
- Ampicillina (Amplital cpr 500 mg, 1 gr): simile all’amoxicillina
- Cefalexina (Ceporex® cpr 500 mg, 1 gr): cefalosporina di prima generazione, battericida beta-lattamica penicillasi-resistente, attiva su gram + e gram-; particolarmente attiva contro lo stafilococco aureo meticillino-resistente.
- Fosfomicina (Monuril® granulare 3 gr 2 bustine; una bustina/die per 2 giorni, lontano dai pasti) sembra essere il farmaco meno esposto a farmaco-resistenza, mentre i fluorochinolonici (Monos® cpr 200 mg; Peflox® cpr 400 mg, Tavanic® cpr 250 e 500 mg) sembrano i più adatti a sterilizzare anche la flora batterica intestinale; Si utilizzano per os, in monosomministrazione da 800 mg o in due somministrazioni da 400 mg mattina e sera, durante i pasti, ripetendo la terapia ad intervalli di 7 giorni per 3-4 volte.
- nitrofurantoina (Neo-furadantin® cpr 50 mg): non utilizzare nelle gravide anemiche e nelle diabetiche; non deve essere somministrata in donne a termine di gravidanza se non in caso di effettiva estrema necessità per il rischio di malformazioni fetali.
Dopo la terapia sono necessarie urinocolture di controllo per essere sicuri dell’avvenuta guarigione. Le donne affette da pielonefrite o che hanno avuto più di un’infezione delle vie urinarie possono aver bisogno di una terapia soppressiva, di solito con trimetoprim/sulfametossazolo (prima della 34a settimana) o nitrofurantoina, per il resto della gravidanza. Nelle donne che hanno batteriuria con o senza infezioni delle vie urinarie o pielonefrite, le urine devono essere sottoposte a coltura mensilmente.
**********************************************************************************************************
BATTERIURIA ASINTOMATICA: batteriuria rilevabile tramite esame colturale, riscontrata a una concentrazione ≥105 unità formanti colonie/ml (UFC/ml) in una persona che non presenta alcuno dei sintomi acuti suggestivi di infezione urinaria né alta né bassa. Per la definizione di batteriuria asintomatica è necessario che il riscontro sia confermato in due campioni urinari successivi: il reperto occasionale o con una bassa concentrazione, infatti, potrebbe essere conseguenza della contaminazione del campione.
Batteriuria significativa: presenza di batteri a una concentrazione ≥105
unità formanti colonie/ml, appartenenti a non oltre due distinte specie in un campione di urine fresche (prelevate da mitto intermedio), rilevati con l’urinocoltura quantitativa. Nelle donne sintomatiche, negli uomini, e in presenza di isolamento di E. coli o S. saprophiticus possono essere considerate significative anche concentrazioni <105 unità formanti colonie/ml.
**************************************************************************
PIELONEFRITE ACUTA – La pielonefrite acuta è un’infiammazione localizzata, che colpisce la mucosa del bacinetto  renale (o pelvi renale) ed il rene; può essere mono o bilaterale.
renale (o pelvi renale) ed il rene; può essere mono o bilaterale.
La pielonefrite acuta durante la gravidanza è una grave malattia che può aggravarsi fino a generare sepsi materna, IUGR, parto pretermine, parto prematuro, morte fetale (10-12).
Frequenza: 1-2% di tutte le gravidanze; quasi sempre nel II-III° trimestre; fino al 23% di queste donne ha una recidiva durante la stessa gravidanza (10-12).
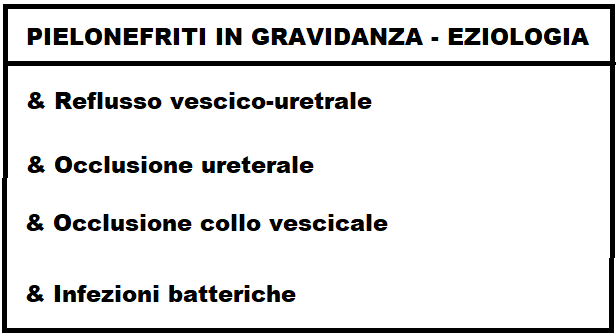
Eziologia – Può essere conseguenza di anomalie congenite come il reflusso vecico-uretrale congenito o secondario (gravidanza, diabete mellito, urolitiasi, spina bifida), una lesione ostruttiva ureterale congenita o da utero gravido.
La pielonefrite in gravidanza è favorita dalla stasi urinaria e dall’abbassamento delle difese immunitarie, fattori fisiologici in gravidanza.
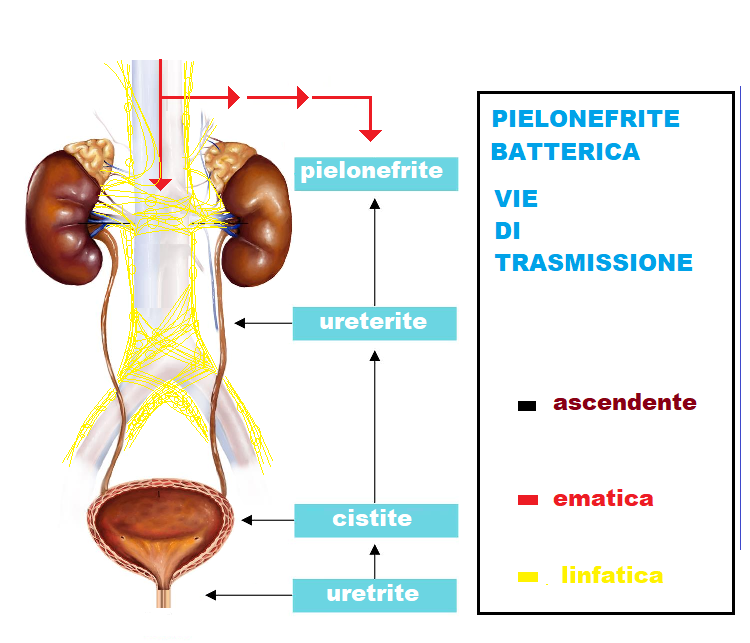
Ma più frequentemente le pielonefriti in gravidanza, e non, sono determinate da infezioni batteriche: proteus mirabilis, klebsielle, enterobatteri, stafilococchi ma soprattutto da Escherichia Coli e β-streptococco Questi agenti microbici possono infettare il rene per via ascendente (uretra-vescica-uretere-rene), per via ematica o per via linfatica.
L’E. Coli è l’agente patogeno maggiormente presente (75%) seguita da Klebsiella (15%) e stafilococchi (1%). L’Escherichia coli è presente come ospite saprofitario nell’intestino ed infetta le vie urinarie molto più spesso nelle donne a causa della contiguità ano/uretra.
ß-streptococco – è l’organismo causale delle infezioni urinarie nel 5% dei casi. La contaminazione urinaria può avvenire da un focolaio esterno  all’organismo, da una colonia vaginale, rettale, tonsillareo dentario. Non è chiaro se la batteriuria GBS corrisponde esattamente alla colonizzazione vagino-rettale GBS, ma le donne in gravidanza conbatteriuria GBS devono essere trattate come portatrici di GBS e devono essere sottoposte ad antibiotico-profilassi durante il travaglio (14-19).
all’organismo, da una colonia vaginale, rettale, tonsillareo dentario. Non è chiaro se la batteriuria GBS corrisponde esattamente alla colonizzazione vagino-rettale GBS, ma le donne in gravidanza conbatteriuria GBS devono essere trattate come portatrici di GBS e devono essere sottoposte ad antibiotico-profilassi durante il travaglio (14-19).
Pielonefrite persistente – Una pielonefrite persistente può essere causata da nefrolitiasi che è presente i 1/1500 gravidanze (13) o, più raramente, da anomalie renali congenite o ascessi perirenali.
Fisiopatologia – L’infezione determina nel rene un processo infiammatorio, di carattere suppurativo, con la formazione di piccoli ascessi distribuiti nell’organo colpito.
Sintomatologia:
- febbre (>38 °C o 100,4 °F) con brividi di freddo
- Tachicardia materna (>110 bpm)
- dolore al fianco e lombo-sacrale
- nausea e vomito
- rammollimento all’angolo costo-vertebrale
- disuria, stranguria
- edemi periferici
- Contrazioni uterine
Diagnosi di laboratorio e strumentale:
- batteriuria (concentrazione batterica >100 ufc/ml): è presente nel 70% dei casi; batteriemia nel 20% dei casi
- proteinuria (>150 mg/dl)
- nitriti ed esterasi leucocitaria nelle urine
- piuria
- aumentata osmolarità (peso specifico v.n.1005-1030; 50-1200 mOsm/Kg di H2O) ed ematuria
- ematuria
- leucocitosi neutrofila
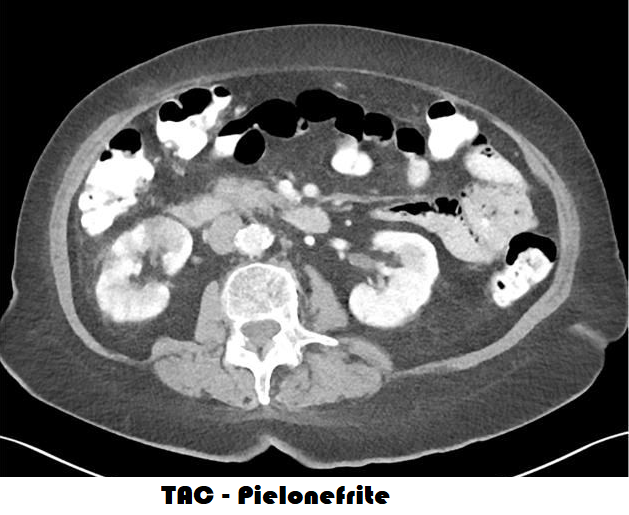
L’ecografia e la TAC con mezzo di contrasto possono rilevare microlitiasi renale, aumento globale del volume renale, edema renale interstiziale, ipoecogenicità, perdita della differenziazione transonica cortico/midollare, presenza di ascessi contestuali, aree di necrosi.
Complicanze della PNA in gravidanza
- ARDS (Sindrome da distress respiratorio acuto)
- edema polmonare
- Shock settico
- Anemia da iperemolisi mediata da endotossine nel 23% dei casi
- disfunzione renale transitoria nel 2% dei casi
- CID (Coagulazione Intravascolare Disseminata) nei casi più gravi
- Contrazioni uterine, parto pre-termine
- Basso peso fetale alla nascita
- Mortalità fetale e neonatale
Management – Il trattamento dei casi gravi richiede l’ospedalizzazione della paziente. Un trattamento precoce e aggressivo è importante per prevenire le complicanze della pielonefrite. Il ricovero, sebbene spesso indicato, non è sempre necessario. Tuttavia, il ricovero in ospedale è indicato per le pazienti che presentano iperpiressia, sepsi, vomito, disidratazione e contrazioni uterine.
Terapia –
- Idratazione
- Antibioticoterapia: I farmaci impiegati sono stati penicilline, cefalosporine di prima, seconda e terza generazione, per os o per via parenterale e antisettici urinari, in particolare fosfomicina; in gravidanza evitare, se possibile, fluorochinoloni e aminoglicosidici. Uno schema empirico collaudato e utilizzabile come trattamento di prima istanza in gravidanza prevede la somministrazione di Ceftriaxone (Rocefin® fl) 1-2 gr/die i.m. associato a Cefalexina orale 1 gr/die (Ceporex® cpr 500 mg, 1 gr); Ceftazimide (Glazidim® fl 500 mg, 1 gr) può sostituire il ceftriaxone (20,21). Le pazienti se mostrano un deciso miglioramento entro 24-48 ore e apiressia per 48 ore, possono essere trattate con terapia orale. Se i sintomi e la febbre persistono oltre le prime 24-48 ore di trattamento, è necessario ripetere l’urinocoltura ed effettuare uno studio delle vie urinarie per escludere altri foci d’infezione e/o patologie del tratto urinario. Nel caso di PNA grave o resistente alla terapia, è necessario ospedalizzare le pazienti e trattarle con antibioticoterapia ev. considerato anche l’alto rischio di complicanze, Altri regimi di terapia parenterale (vedi tabella sottostante) prevedono per i casi di PNA da lieve.a moderata l’uso di Ampicillina + Gentamicina (rispettivamente 1-2 gr ogni 6 h ed 1.5 mg/kg ogni 8 ore), Cefepime (Cepim® 500, 1000, 2000 mg): 1 gr ogni 12 h; Aztreonam (Azactam® 0,5 gr, 1 gr fl im/ev; 1 gr ogni 8 o 12 h quale alternativa in caso di allergia alle ß-lattamine). In caso di forme severe in pz. immunocompromesse possono essere impiegati Ampicillina-Sulbactam (Ampicillin® fl 500+250 mg x 4 volte/die), Piperacillina-Tazobactam (Ibitazina® fl ev 2 gr + 250 mg ogni 12 h), Meropenem (Merrem® fl ev 500 mg ogni 8 h) o Imipenem-cilastatina (Imipem® 250, 500 mg fl ev; 250-500 mg ogni 6 h); questi ultimi efficaci in caso di ceppi produttori di beta-lattamasi.
- Si raccomanda una terapia con antibiotici orali (Cefalexina 500 mg/die) per 14 giorni dopo la regressione della sintomatologia.
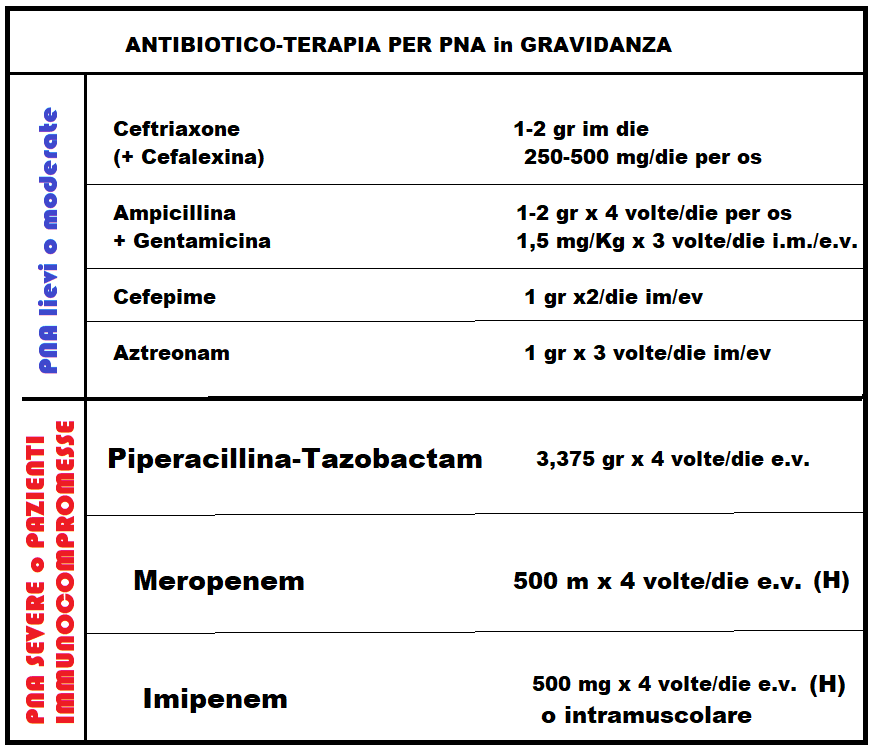 Le dosi si intendono per pazienti con normale funzionalità renale. Le infezioni da enterococco prevedono uno schema terapeutico particolare come pure i casi di infezione da streptococco aureo meticillina-resistente.
Le dosi si intendono per pazienti con normale funzionalità renale. Le infezioni da enterococco prevedono uno schema terapeutico particolare come pure i casi di infezione da streptococco aureo meticillina-resistente. - Antibiotico-profilassi – Poiché la pielonefrite ricorrente si verifica nel 6-8% delle donne in gravidanza affette da pielonefrite acuta, alcuni AA. consigliano una profilassi antibiotica a basso dosaggio sino a due settimane post-partum (Cefalexina 250-500 mg/die per os al momento di coricarsi) e continuo monitoraggio clinico e di laboratorio.
- Terapia tocolitica
- Taglio cesareo di elezione, se è stata raggiunta la maturità polmonare fetale
- Abyad A.: “Screening for asymptomatic bacteriuria in pregnancy: urinalysis vs. urine culture”. J fam Pract 1991;33:471-474.
- Guilbert J.: “Infection urinaire et grosses”. Encycl Med Chir (Elsevier, Paris). Obstétrique,5-047-A-10, 1989: 6 p
- Fournié A., Lesourd-Pontonnier F.: “Infections urinaires au cours de la grossesse”. Encycl Med Chir (Elsevier, Paris). Obstétrique,5-047-A-10, 1996: 8 p
- Schieve LA, Handler A, Hershow R, Persky V, Davis F: “Urinary tract infection during pregnancy: its association with maternal morbidity and perinatal outcome”. Am J Public Health 1994;84:405-410.
- Schultz R, et al: “Genitourinary tract infections in pregnancy and low birth weigth: a case-control study in australian aboriginal women”. Br Med J 1991;303:1367-1373.
- Fakhoury GF, Daikoku NH, Parikh AR. Management of severe hemorrhagic cystitis in pregnancy. A report of two cases. J Reprod Med. 1994 Jun;39(6):485-8
- Figueroa-Damián R, Rubio-Castañeda AJ.[Hemorrhagic cystitis in pregnancy: report of a case and analysis of its treatment]. Ginecol Obstet Mex. 1996 Dec;64:544-6.
- Ruth G Jepson, Gabrielle Williams, Jonathan C Craig, Cranberries for preventing urinary tract infections, Cochrane Renal Group, 17 OCT 2012.
- Gilstrap LC 3d, Cunningham FG, Whalley PJ. Acute pyelonephritis in pregnancy: an anterospective study. Obstet Gynecol 1981;57:409–13.
27. Angel JL, O’Brien WF, Finan MA, Morales WJ, Lake M, Knuppel RA. Acute pyelonephritis in pregnancy: a prospective study of oral versus intravenous antibiotic therapy. Obstet Gynecol. 1990;76:28–32.
-
Millar LK, Wing DA, Paul RH, Grimes DA. Outpatient treatment of pyelonephritis in pregnancy: a randomized controlled trial. Obstet Gynecol. 1995;864 pt 1560–4.
-
Wing DA, Hendershott CM, Debuque L, Millar LK. A randomized trial of three antibiotic regimens for the treatment of pyelonephritis in pregnancy. Obstet Gynecol. 1998;92:249–53.
-
Loughlin KR. Management of urologic problems during pregnancy. Urology. 1994;44:159–69.
- Loughlin KR. Management of urologic problems during pregnancy. Urology. 1994;44:159–69.
- Mead PJ, Harris RE. The incidence of group B beta hemolytic streptococcus in antepartum urinary tract infections. Obstet Gynecol. 1978;51:412–4.
- Pass MA, Gray BM, Dillon HC Jr. Puerperal and perinatal infections with group B streptococci. Am J Obstet Gynecol. 1982;143:147–52.
- Moller M, Thomsen AC, Borch K, Dinesen K, Zdravkovic M. Rupture of fetal membranes and premature delivery associated with group B streptococci in urine of pregnant women. Lancet. 1984;2839469–70.
- McKenzie H, Donnet ML, Howie PW, Patel NB, Benvie DT. Risk of preterm delivery in pregnant women with group B streptococcal urinary infections or urinary antibodies to group B streptococcal and E. coli antigens. Br J Obstet Gynaecol. 1994;101:107–13.
- Thomsen AC, Morup L, Hansen KB. Antibiotic elimination of group-B streptococci in urine in prevention of preterm labour. Lancet. 1987;18533591–3.
- Prevention of perinatal group B streptococccal disease: a public health perspective. Centers for Disease Control and Prevention . MMWR Morb Mortal Wkly Rep. 1996;45:1–24
- Gomi H, Goto Y, Laopaiboon M, et al. Routine blood cultures in the management of pyelonephritis in pregnancy for improving outcomes. Cochrane Database Syst Rev 2015; :CD009216.
- Nicolle LE (2008). “Uncomplicated urinary tract infection in adults including uncomplicated pyelonephritis”. Urol Clin North Am 35 (1): 1–12,
- Lane, DR; Takhar, SS (August 2011). “Diagnosis and management of urinary tract infection and pyelonephritis.”. Emergency medicine clinics of North America 29(3): 539–52.
- Delzell JE Jr, Lefevre ML. Urinary tract infections during pregnancy. Am Fam Physician 2000; 61:713.
- Archabald KL, Friedman A, Raker CA, Anderson BL. Impact of trimester on morbidity of acute pyelonephritis in pregnancy. Am J Obstet Gynecol 2009; 201:406.e1.