Ultimo aggiornamento 29/07/2023
PATOLOGIE OSSEE CRANICHE
Il riconoscimento delle singole ossa craniche è di modesta importanza nell’esame routinario (livello 1) ed è necessario solo in casi rari. Tuttavia la conoscenza dei caratteristici aspetti ultrasonografici è utile per il riconoscimento delle patologie di più frequente e facile riscontro.
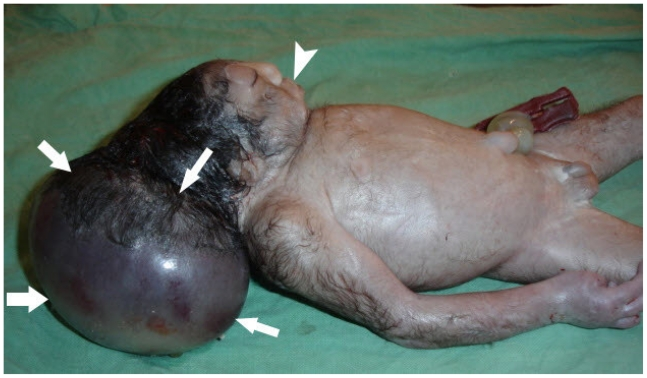
ACRANIA: rara malattia congenita in cui le ossa piatte della volta cranica sono 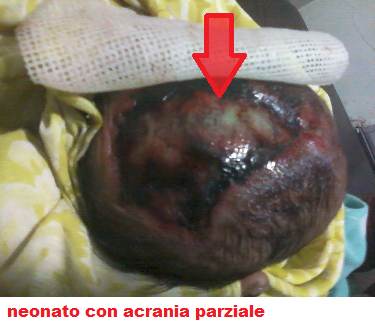 completamente o parzialmente assenti. L’encefalo è ricoperto da una sottile membrana connettivale dalla quali avrebbe avuto origine, in condizioni normali, il cuoio capelluto. Senza il neurocranio, il telencefalo non riesce a dividersi in due emisferi. Tale patologia è spesso, ma non sempre, associata con anencefalia (11-13).
completamente o parzialmente assenti. L’encefalo è ricoperto da una sottile membrana connettivale dalla quali avrebbe avuto origine, in condizioni normali, il cuoio capelluto. Senza il neurocranio, il telencefalo non riesce a dividersi in due emisferi. Tale patologia è spesso, ma non sempre, associata con anencefalia (11-13).
Eziologia: mancata migrazione del mesenchima ectodermico nell’estremità craniale (12). Recentemente la mancata migrazione mesenchimale è stata associata a mutazione del gene HHAT come per l’oloprosencefalia (14).
In alcuni casi la migrazione mesenchimale è attivata ma le cellule mesenchimali vengono bloccate durante la loro migrazione ed intrappolate da banderelle fibrose (Sindrome da banda amniotica, ABS) (15).
Diagnosi: la diagnosi ecografica di acrania ed anencefalia è possibile già dalla 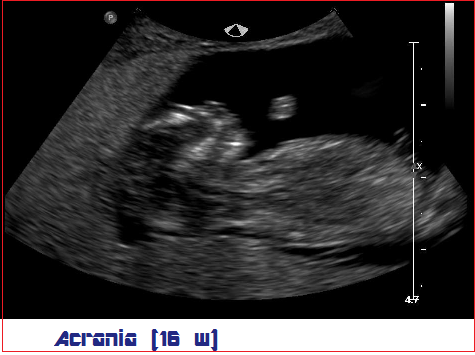 5a settimana di gestazione ma l’osservazione ottimale si ottiene dopo la 12a w. L‘encefalo appare come galleggiare nel liquido amniotico (exencefalia) ed è facilmente comprimibile dalla sonda ecografica. Il liquido amniotico presenta una modesta ecogenicità lattiginosa (“milky amniotic fluid”) per la presenza di cellule di tessuto cerebrale.
5a settimana di gestazione ma l’osservazione ottimale si ottiene dopo la 12a w. L‘encefalo appare come galleggiare nel liquido amniotico (exencefalia) ed è facilmente comprimibile dalla sonda ecografica. Il liquido amniotico presenta una modesta ecogenicità lattiginosa (“milky amniotic fluid”) per la presenza di cellule di tessuto cerebrale.
Frequenza: 1/20.0000 nati vivi
Prognosi: 100% di mortalità, spesso intrauterina.
MICROCEFALIA:
La microcefalia è una anomalia che colpisce 1/10.000 nati vivi.
Ecograficamente la microcefalia si presenta con dimensioni della circonferenza 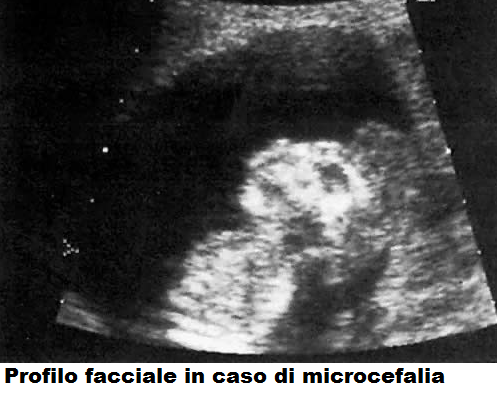 cranica -3 SD, cioè molto al di sotto del normale range di normalità.
cranica -3 SD, cioè molto al di sotto del normale range di normalità.
Il valore del diametro biparietale non è diagnostico, in quanto basse dimensioni del BPD sono spesso associate a presentazione podalica, ma non comportano anomalie di rilievo. Al contrario, una circonferenza cranica -3 DS riflette uno sviluppo anomalo del cervello, che, restando piccolo, non promuove l’accrescimento della scatola cranica (5). 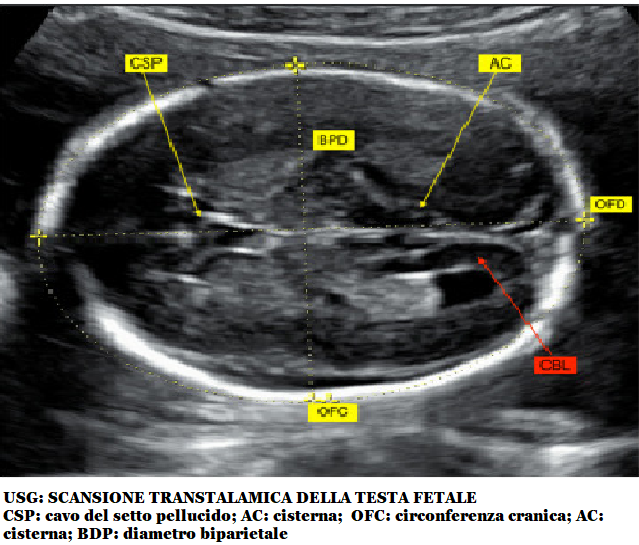
Il profilo fetale si presenta con una fronte sfuggente mentre la restante biometria fetale (circonferenza addominale, femore, omero, tibia) è normale. Se la testa fetale appare perfettamente sferica c’è da sospettare microcefalia.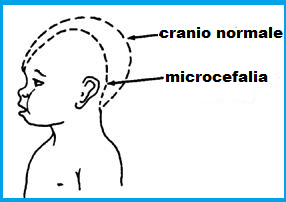
La diagnosi si pone nel terzo trimestre (dopo la 26a w) con valori della CC <3 DS, mentre all’ecografia morfologica del 2° trimestre le misure craniche rientrano nei limiti di normalità (6,7). La microcefalia rientra, quindi, nell’ambito di quelle patologie che, pur essendo gravi, non sono diagnosticabili in tempo per poter effettuare l’interruzione terapeutica di gravidanza, entro i limiti imposti dalla legge 194/78. L’esame USG evidenzia un valore della circonferenza cranica -3 DS ed un appiattimento del lobo frontale nella 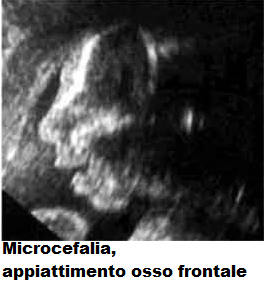 scansione che esamina il profilo della faccia fetale (8). L’esame USG deve essere ripetuto varie volte perchè la diagnosi di microcefalia è gravata da un 70% di falsi positivi (9).
scansione che esamina il profilo della faccia fetale (8). L’esame USG deve essere ripetuto varie volte perchè la diagnosi di microcefalia è gravata da un 70% di falsi positivi (9).
ETIOLOGIA: La microcefalia può essere isolata, microcefalia primaria, determinata da 4 possibili mutazioni geniche: i geni sono: MCPH1, CK5RAP2, ASPM e CENPJ.
Nel 90% dei casi invece la microcefalia è solo una delle manifestazioni presenti in molte sindromi patologiche che prevedono un arresto o scarso sviluppo dell’encefalo:
1) alterazioni cromosomiche:
- oloprosencefalia alobare (tipica della trisomia 13 o s. di Patau),
- Trisomia 18 (S. di Edward)
- s. di Wolf-Hirschhorn causata da delezione parziale del braccio corto del cromosoma 4 (4p-0)
- meningocele e mielomeningocele (encefalocefale)
- poroencefalia,
- lissencefalia, anomalie della girazione corticale: la superficie encefalica appare liscia perchè le circonvoluzioni non si sono formate adeguatamente a causa della difettosa o assente migrazione neuronale tra la 12a la 24a w. L’etiologia è da riferire ad infezioni virali e deficit placentare nelle fasi precoci di gravidanza o alterazioni genetiche (10).
- ventricolomegalia
3) esposizione a sostanze tossiche (fumi tossici, esalazioni di rifiuti industriali, mercurio, radiazioni, fenilchetonuria non trattata)
- toxoplasmosi
- rosolia
- citomegalovirus: la microcefalia si reperta nel 50% delle infezioni da CMV ed ecograficamente si accompagna a calcificazioni intracraniche nel 20% dei casi, soprattutto a localizzazione sub-ependimale peri-ventricolare. Le aree di necrosi spesso evolvono in necrosi
- febbre
Management della microcefalia:
- USG di II° livello
- consulenza genetica
- amniocentesi
- RMN
- consulenza con neurologo pediatra, per discutere la prognosi
- Dosaggio TORCH, fenilchetonuria, CMV
- Cariotipo fetale
- Ecocardiografia fetale
La prognosi neuroevolutiva è negativa nella grande maggioranza dei casi di microcefalia, con circonferenza cranica con -3 DS. Se la circonferenza cranica è tra -2 e -3 DS e la microcefalia è isolata (microcefalia primaria), la prognosi è positiva, con normale sviluppo psicomotorio almeno nelle prime fasi.
Il rischio di ricorrenza dipende dalla possibile associazione con specifiche sindromi genetiche.
MACROCRANIA: aumento abnorme delle dimensioni del cranio con la zona del viso che appare sproporzionalmente piccola. E’ una diagnosi di solito realizzata nei neonati, ma può anche essere fatta in epoca prenatale. Di solito è conseguente a ventricolomegalia da stenosi dell’acquedotto di Silvio o idrocefalo esterno (raccolta di liquido cefalorachidiano nello spazio subaracnoideo con normali ventricoli cerebrali) (19). La diagnosi prentale è facile con ecografia mirata, si raccomanda un’estesa ricerca anamnestica familiare e la necessità del parto presso un centro clinico di 3° livello, con disponibilità di neurochirurgia (19,20).
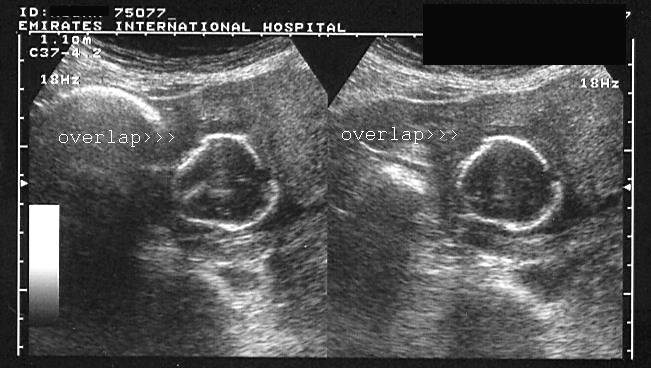
OVERLAPPING: la sovrapposizione (“overlapping”) delle ossa craniche (“segno di Spalding”) è fisiologica durante il travaglio e favorisce il passaggio fetale attraverso il canale del parto (17) ma al di fuori del travaglio indica morte fetale avvenuta da più di 4 giorni (18).
Craniosinostosi: fusione prematura di una o più suture craniche. Tutte le suture craniche si chiudono dopo la nascita: la sutura metopica si chiude attorno ai due anni; la sagittale, coronale e lambdoidea si chiudono intorno ai 20 anni.
La pervietà delle suture, unitamente alla plasticità delle ossa craniche consente la normale espansione della scatola cranica sotto la spinta dell’espansione cerebrale.
Classificazione delle craniosinostosi
A seconda del coinvolgimento delle suture, le craniosinostosi possono essere semplici o complesse (una o più suture interessate).
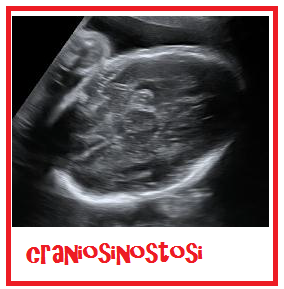 Riguardo alle sinostosi semplici, l’interessamento bilaterale della sutura coronale dà origine a brachicefalia con riduzione del diametro antero-posteriore del cranio. La prematura fusione della sutura sagittale dà luogo a dolicocefalia (con aumento del diametro antero-posteriore). Il coinvolgimento unilaterale della sutura coronale o lambdoidea causa plagiocefalia, con asimmetria della forma della testa. La fusione della metopica dà origine a trigonocefalia.
Riguardo alle sinostosi semplici, l’interessamento bilaterale della sutura coronale dà origine a brachicefalia con riduzione del diametro antero-posteriore del cranio. La prematura fusione della sutura sagittale dà luogo a dolicocefalia (con aumento del diametro antero-posteriore). Il coinvolgimento unilaterale della sutura coronale o lambdoidea causa plagiocefalia, con asimmetria della forma della testa. La fusione della metopica dà origine a trigonocefalia.
Più suture sono interessate, maggiore è il rischio di ritardo mentale.
Eziologia: Le craniosinostosi possono essere primarie, cioè non dovute a disordini associati, o secondarie, dovute a patologie metaboliche materne (ipertiroidismo, ipercalcemia, rachitismo, mucopolisaccaridosi), ematologiche (talassemia, anemia falciforme), malformazioni fetali (oloprosencefalia, microcefalia, encefalocele (21)), teratogeni (idantoina, retinoidi) o cause iatrogene (rapida decompressione per idrocefalia, ipercompressione uterina sulla testa fetale (22-24)). I geni dei recettori dei fattori di crescita dei fibroblasti (FGFRs) e il gene TWIST sono responsabili delle forme più comuni di craniosinostosi (16 ).
Frequenza: 1/3.000 gravidanze con una predominanza del sesso maschile (1:4).
Prognosi: prematurità, basso peso alla nascita, ipotelorismo.
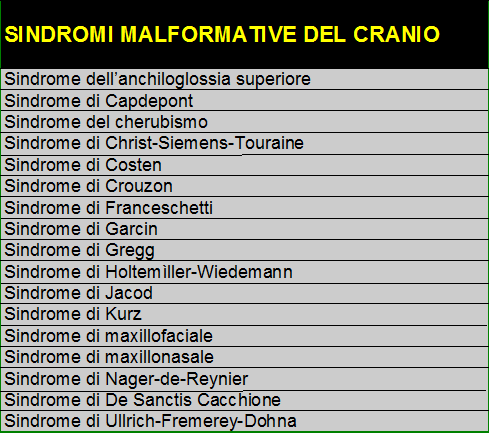
Nelle Tabelle sottostanti sono elencate le malformazioni con le rispettive sindromi per sottolineare l’importanza di una valutazione precisa del cranio e dello scheletro facciale negli esami di 2° e 3° livello, particolarmente nelle p/ti inviate a consulenza ecografica per escludere la presenza di anomalie fetali o di sindromi che interessano prevalentemente le ossa craniche.
references list:
- Frederic H. Martini, Michael J. Timmons, Robert B. Tallisch, Apparato scheletrico in Anatomia umana, Edises
- S.Standring, Anatomia del Gray, Vol.1, Zanichelli, 4ª edizione italiana, ISBN 88-08-17710-6
- F. H. Netter, “Atlante di Anatomia Fisiopatologica e Clinica” Vol.7 Sistema Nervoso, Parte I, Editrice: Masson, ed 2002, ISBN 88-214-2661-0
- S. Standring, “Anatomia del Gray” – Le basi anatomiche per la pratica clinica – , Vol.1, Elsevier, ed 2009, ISBN 9788821431326
- Dahlgren L., Wilson R.D.: “Prenatally diagnosed microcefaly a reviuew of etiologies”. Fetal Diagn ther 2001;16:323-326.
- Chervenak FA, Jeanty P, Cantraine F, Chitkara U, Venus I, Berkowitz RL, Hobbins JC: “The diagnosis of fetal microcephaly”. Am J Obstet Gynecol 1984 149 : 512-517
- Malinger G, Lerman-Sagie T, Watemberg N, Rotmensch S, Lev D, Glezerman M: “A normal second-trimester ultrasound does not exclude intracranial structural pathology”. Ultrasound Obstet Gynecol 2002, 20:51-56.
- Goldstein I, Reece EA, Pilu G, O’Connor TZ, Lockwood CJ, Hobbins JC: “Sonographic assessment of the fetal frontal lobe: a potential tool for prenatal diagnosis of microcephaly”. Am J Obstet Gynecol 1988 158 : 1057-1062
- Bromley B, Benacerraf B.R.: “Difficulties in the prenatal diagnosis of microcefaly”. J. Ultrasound Med 1995;14:303-306.
- Aslan, H,, Gungorduk, K, et al.: “Prenatal diagnosis of lissencephaly: a case report.”. J Clin Ultrasound 2009;37(4): 245–8.
- Tae-Hee Kwon, Jim King, Philippe Jeanty: ” Acrania: review of 13 cases”. Arch. Gynecol Obstet. 2005 Mar; 271 (3) :256-8. Epub 2004 8 giugno
- Muhammad Umar Amin, Rabia Mahmood,Muhammad Nafees and Tariq Shakoo:r “Fetal Acrania – Prenatal Sonographic Diagnosis and Imaging Features of Aborted Fetal Brain”. J Radiol Caso Rep. 2009; 3 (7) : 27-34
- Kaya H, Sezik M, Özkaya O, Aydin AR. Fetal acrania at term Perinatal Journal. 2004;12(2):96–98.
- Dennis JF, Kurosaka H, Iulianella A, Pace J, Thomas N, et al.: ” Mutations in Hedgehog Acyltransferase (Hhat) Perturb Hedgehog Signaling, Resulting in Severe Acrania-Holoprosencephaly-Agnathia Craniofacial Defects.”. PLoS Genet 2012;8(10): e1002927
- Cincore Verdelia; Ninios Anthanasios P. Pavlik, Jacqueline; Hsu, Chaur-Dong: “Prenatal diagnosis of acrania associated with amniotic band syndrome”. Obstetrics&Gynecology 2003;
- Cohen MM Junior MacLean RE: Craniosinostosis II ed. Oxford University Press 2002
- L. C. HANDLER: “OVERLAPPING OF THE FOETAL SKULL BONES IN BREECH PRESENTATION”. Journal of Radiology, march 1964.
- THOMSON JL: “The differential diagnosis of Spalding’s sign”. Br J Radiol 1950; 23 (266): 122–4
- Laye MR 1 , Moore BC , Kosek MA , Bufkin LK , JC Morrison , Bofill JA .: “Fetal macrocrania: diagnosis, delivery and outcomes”. J Perinatol. 2009 Mar; 29 (3) :201-4.
- Laye, M.R.; Moor, B.C.; Kosek, M.A.; Bufkin, L.K.; Morrison, J.C.; Bofill, J.A.: “Fetal macrocrania: diagnosis, delivery and outcomes”. Journal of Perinatology | March 1, 2009 |
- Martinez-Lage JF, Poza M, Lluch T. Craniosynostosis in neural tube defects: a theory on its pathogenesis. Surg Neurol. 1996;46(5):465-9; discussion 469-70.
- Smartt JM, Jr., Karmacharya J, Gannon FH, Teixeira C, Mansfield K, Hunenko O, Shapiro IM, Kirschner RE. Intrauterine fetal constraint induces chondrocyte apoptosis and premature ossification of the cranial base. Plast Reconstr Surg. 2005;116(5):1363-9.
- Kirschner RE, Gannon FH, Xu J, Wang J, Karmacharya J, Bartlett SP, Whitaker LA. Craniosynostosis and altered patterns of fetal TGF-beta expression induced by intrauterine constraint. Plast Reconstr Surg. 2002;109(7):2338-46; discussion 2347-54.
- Graham JM, Jr., deSaxe M, Smith DW. Sagittal craniostenosis: fetal head constraint as one possible cause. J Pediatr. 1979;95(5 Pt 1):747-50.



2 commenti
Fantastic goods from you, man. I’ve consider your stuff prior to and you’re just too
great. I actually like what you’ve received here, really like
what you’re saying and the best way through which you assert it.
You’re making it entertaining and you continue to take
care of to keep it wise. I cant wait to learn much more from you.
This is really a great web site.
Good answer back in return of this matter with solid arguments
and explaining all concerning that.