3,6K
RECUPERO POST-ISTERECTOMIA: il pieno recupero è molto lungo (6-12 mesi) e praticamente indipendente dalla procedura che è stata utilizzata. Occorre:
- Evitare i rapporti sessuali per almeno 6 settimane.
- Evitare sollevamento di oggetti pesanti, piegamenti e sforzi in genere per almeno 4 mesi dopo l’intervento.
- HRT per le pazienti <50 anni
COMPLICANZE POST-ISTERECTOMIA: L’isterectomia è intervento non scevro di complicazioni (3-43% a seconda dei Centri e del modo di valutare le complicanze stesse):
- Mortalità: nell’immediato i rischi maggiori derivano da improvvise emorragie del campo operatorio e dai rischi anestesiologici. A breve termine (entro 40 giorni dall’intervento) la mortalità post-isterectomia presenta una frequenza di 0,8-1‰ ed è legata principalmente ad infezioni, sanguinamento da difettose suture, lesioni di organi addomino-pelvici e ad accidenti tromboembolici. L’ovariectomia bilaterale prima dei 45 anni è associata ad una mortalità da disturbi cardiaci, metabolici, neurologici e mentali cinque volte superiore rispetto alle donne non isterectomizzate.
- Infezioni: l’isterectomia è classificato come intervento pulito/contaminato e quindi ad elevato rischio di processi infettivi. la preventiva somministrazione di antibiotici attivi contro i più probabili agenti infettivi (Staphylococcus aureus, Stafilococchi
coagulasi negativi, Enterococchi spp, Escherichia coli, Gram-negativi, Enterococchi, Str. gruppo B, anaerobi) trova ampia e motivata giustificazione. Recentemente si è osservato un incremento di patogeni dotati di elevata resistenza agli antibiotici, quali S. aureus Meticillino-resistente (MRSA), e alcuni miceti, in primis Candida albicans. La somministrazione preventiva di antibiotici, insieme ad attenta sterilizzazione del campo operatorio, asepsi delle manovre chirurgiche ed all’abilità dell’operatore. ha di molto ridotto le percentuali di infezioni da intervento chirurgico.Nell’isterectomia è presente una quota importante di microrganismi anaerobi è maggiormente indicata la cefoxitina, cefalosporina di 2a generazione con spettro d’azione che comprende gli stessi microrganismi di quelle di 1a generazione ma con una maggiore attività sui Gram-negativi (Acinetobacter, Citrobacter, Enterobacter, Proteus, Providencia, Serratia, Haemophilus influenzae, non su Pseudomonas aeruginosa) e su alcuni anaerobi (Bacteroides in particolare). L’utilizzo della cefoxitina è limitato dalla sua emivita breve (meno di 45 minuti). La dose per profilassi non deve essere inferiore a quella terapeutica, anzi è preferibile che corrisponda alla più alta dose terapeutica media, per assicurare tassi ematici e tissutali superiori alle MIC dei batteri presenti: cefoxitina (2 gr e.v. diluita in 100 cc di soluzione fisiogica). In presenza di allergia alle Betalattamine possono essere utilizzati, in alternativa: Clindamicina fosfato 600 mg ev, emivita 2-3 ore. Le raccolte ematiche intra-addominali, le cistiti e la suppurazione dell’incisione laparotomica sono le evenienze più frequenti. Fattori aggiuntivi di rischio sono il diabete, obesità, malnutrizione, uso di steroidi, fumo, età avanzata, drenaggi chirurgici. Anche la colonizzazione da Stafilococco aureo presente nelle narici del 30% delle persone presenti in sala operatoria e asintomatiche costituisce un notevole fattore di rischio. Le infezioni vanno immediatamente affrontate con terapia antibiotica mirata secondo le linee guida indicate dal Sistema di Sorveglianza Nazionale Statunitense delle Infezioni Nosocomiali (NNIS). - Fenomeni trombo-embolici: la trombosi venosa profonda (TVP) e l’embolia polmonare sono rischi che va temuto e prevenuto mediante terapia con eparino-simili (Clexane 2.000-4000 UI/dì) per almeno 15 giorni dopo isterectomia.
- Sanguinamento intraddominale: da difettose suture o lacerazioni non diagnosticate di organi addomino-pelvici. A titolo precauzionale è consigliabile lasciare un drenaggio pelvico che fuoriesce dalla sutura vaginale o cutanea.
- Perdite ematiche vaginali: sono normali fino a 10 giorni dopo l’isterectomia.

- Ematomi sottofasciali: da sezione di piccoli vasi che passano inosservati durante l’intervento perchè collassati a causa dell’ipotensione indotta dall’anestesia e che diventano beanti alla ripresa della pressione normale.
- LAPAROCELE
- Abdominal Cutaneous Nerve Entrapment Syndrome (ACNES) descritto da Applegate nel 1973 come dolore cutaneo da intrappolamento delle terminazioni nervose del nervo cutaneo nei processi cicatriziali dei muscoli retti dell’addome (13).
- Dolore ai margini laterali della ferita laparotomica: associato all’intrappolamento dei nervi ilio-ipogastrici o ileo-inguinali. Colpisce il 30% circa delle pazienti con incisione trasversale o di Pfannestiel. Il dolore è descritto come “pungente”, “urente”, “trafittivo” (14). L’infiltrazione sottocutanea di anestetico locale permette la risoluzione del dolore per un certo periodo.
- Stipsi: nei primi giorni post-intervento è utile bere almeno 2 litri di acqua al dì, utilizzare lassativi ad azione osmotica tipo macrogol che aumentano il contenuto di acqua nelle feci (Paxabel 1-2 bustine al mattino, disciolte in un bicchiere d’acqua), fermenti lattici che aumentano consistenza delle feci e la motilità intestinale (Flortec bustine, Enterogermina flac os) ed evitare latticini che possono favorire la costipazione intestinale. Un minimo di attività fisica contribuisce ad aumentare la motilità intestinale insieme ad una dieta varia, ricca di frutta e verdure fresche.
- Diminuzione della libido e dispareunia: la prima è dovuta al calo del testosterone ed anche ad un senso di frustazione per un organo “perduto”. La dispreunia invece è dovuta all’accorciamento della vagina insieme alla diminuita lubrificazione vaginale da ipoestrogenemia.
- Sindrome post-isterectomia: si instaura in un periodo relativamente breve e può comprendere facile irritabilità, insonnia, stanchezza, cefalea gravativa, vertigini, brividi, palpitazioni, alopecia e numerose patologie cutanee. L’eziologia è da attribuire all’improvviso deficit ormonale (non solo estrogeni ma anche testosterone -l’ormone della libido e del benessere-) ed alla diminuzione della sintesi di “ß-endorfine“, ormoni legati alla sensazione di benessere (4).
- Diminuzione dell’altezza: da attribuire ai fenomeni di osteoporosi, appiattimento dei corpi vertebrali e alla diminuzione del testosterone.
- Senescenza ovarica precoce: 3,7 anni prima rispetto alla media, quando le ovaie sono conservate. L’eziologia è da riferire alla cessazione dell’irrorazione arteriosa ovarica da parte dell’a. tubo-ovarica. Sorprendentemente, un effetto simile e solo leggermente più debole è stata osservata per l’ablazione endometriale che è spesso considerato come un’alternativa all’isterectomia.
- Menopausa “chirurgica“: sindrome climaterica a seguito dell’asportazione di entrambe le ovaie. L’ovariectomia bilaterale prima dei 45 anni è associata ad una mortalità di cinque volte da disturbi neurologici e mentali.
- Fistole cisto-vaginale e retto-vaginale: comunicazione anomale fra la vagina e la vescica o il retto. Sono la conseguenza di aderenze post-chirurgiche. Si osservano nello 0.1-0-2% delle isterectomie per via addominale. La diagnosi è basata sulla perdita di urina per via vaginale e dall’uroTAC. Attualmente il trattamento di fistole di piccole dimensioni prevede inizialmente un approccio di tipo conservativo mediante il mantenimento di un catetere vescicale a dimora per un periodo di 2 mesi con percentuali di successo del 7-12%. In caso di insuccesso occorre ricorrere all’intervento chirurgico che prevede una via di approccio trans-vaginale, laparotomica o laparoscopica.
- Lesioni urologiche: il comparire di uno di questi segni o sintomi, nell’immediato postoperatorio di un intervento di istero-annessiectomia, deve spingere immediatamente i sanitari ad ipotizzare una lesione urologica:
- fuoriuscita di urina all’esterno, attraverso la vagina o la ferita chirurgica;
- sintomi legati alla raccolta interna di urina (raccolta liquida addominale-pelvica, febbre, peritonite);
- sintomi legati alla stenosi dell’uretere (diuresi ridotta, dolore in zona iliaca, febbre, idronefrosi).
PREVENZIONE DELLE LESIONI URETERALI:
- cateterizzazione preventiva degli ureteri
- non applicare legature peduncolari più profonde del necessario
- non applicare mai pinze emostatiche alla cieca quando si verifica un’emorragia ma tamponare ed identificare esattamente la fonte emorragica
- palpare l’uretere lungo il fornice vaginale prima di pinzettare e sezionare il lig. cardinale
- All’apertura del lig. largo visualizzare il decorso dell’uretere prima di sezionare il ligamento stesso
- Sezionare i lig. utero-sacrali il più vicino alla parete uterina
- sezionare le arterie uterine il più vicino alla parete uterina e, se possibile visualizzare l’uretere
- Nella sezione dell’infundibolo pelvico, essendo l’uretere posto medialmente, lateralizzare l’infundibolo il più possibile prima di applicare le pinze e non approfondire la legatura di sicurezza.
Lacerazioni vescicali; vanno riparate mediante intervento di Milicic: suturando a più strati “scivolanti”, senza tensione delle suture e con l’accorgimento di sfasare le linee di sutura sui piani sovrapposti (11) .
Pielonefrite: La pielonefrite cronica è una patologia assai subdola, che sovente decorre in forma latente e molto poco appariscente sul piano clinico e laboratoristico, essendo spesso successiva ad un’affezione ostruttiva delle vie urinarie, che agevolando il ristagno di urina, promuovono il virulentarsi dei germi. La suddetta patologia può anche essere preceduta da ripetuti attacchi nel tempo di pielonefrite acuta recidivante, che nel caso di specie non sono stati diagnosticati e quindi non sono stati controllati terapeuticamente, che possono limitarsi a dar segno di sè con febbre a carattere intermittente e vivo dolore alla loggia renale. L’esame delle urine eseguito dopo l’intervento di laparoisterectomia presenta accentuata alcalinità delle urine stesse (pH 8.5).
Denervazione vescicale: la lesione del plesso vescicale parasimpatico determina atonia del m. detrusore mentre la lesione del plesso vescicale simpatico non permette il rilasciamento dello sfintere uretrale. Quindi in caso di lacerazione traumatico-compressiva dell’innervazione vescicale osserviamo anzitutto ritenzione urinaria e conseguenzialmente infezioni urinarie e deterioramento della funzionalità renale e dopo 15 giorni incomincia l’incontinenza urinaria. I nervi si riformano in circa 30 giorni, ma in alcuni casi l’incontinenza urinaria persiste.
Atonia vescicale: è dovuta a trauma compressivo del plesso nervoso vescicale parasimpatico: si presenta con dolore sovrapubico, infezioni delle vie urinarie e febbre. Si verifica frequentemente anche dopo un T.C. particolarmente laborioso. Utile il cateterismo intermittente -preferibilmente con cateteri pre-lubrificati-, l’uso di farmaci parasimpatico-mimetici, tipo betanecol, per stimolare il muscolo detrursore e la iniezione di PGE2 nella cavità vescicale (12). Quasi sempre si risolve spontaneamente nel giro di alcuni 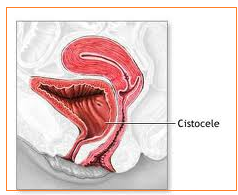 giorni.
giorni.
 giorni.
giorni.Cistocele: prolasso della vescica all’interno del canale vaginale. Spesso è associato ad incontinenza 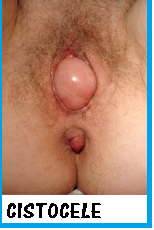 urinaria da sforzo, sensazione di incompleto svuotamento e disuria da infezione urinaria.
urinaria da sforzo, sensazione di incompleto svuotamento e disuria da infezione urinaria.
 urinaria da sforzo, sensazione di incompleto svuotamento e disuria da infezione urinaria.
urinaria da sforzo, sensazione di incompleto svuotamento e disuria da infezione urinaria.Vescica iperattiva: somministrare inibitori parasimpatici che agiscono come antispastici urinari: Urispas cpr o, nei casi più gravi, Detrusitol cpr 1 mg, 2 mg, Detrusitol R 2 mg, 4 mg. La prevenzione è effettuata mediante colposospensione ai monconi dei ligamenti di Mackenrodt e/o applicazione intraoperatoria di sling passante sotto il collo vescicale ed ancorata alla fascia dei muscoli retti addominali, TVT, TOT, Bulking therapy.
Aderenze addomino-pelviche – per ridurne il rischio e l’entità è opportuno attenersi alle seguenti precauzioni (19-22):
- Assoluto rispetto della corretta tecnica operatoria durante la laparotomia.
- Emostasi rigorosa.
- Evitare le manipolazioni e trazioni dei tessuti non necessarie durante l’intervento.
- Evitare il contatto dell’intestino e delle sierose con il talco dei guanti.
- Evitare ove possibile i punti di sutura non riassorbili.
- Evitare la permanenza dei corpi estranei nella cavità addominale.
- Evitare il disseccamento dei tessuti addominali e l’eccesso di cauterizzazione.
- Evitare la somministrazione di liquidi di irrigazione surriscaldati.
- Evitare le raccolte di siero e fibrina nelle cavità.
- Evitare farmaci ad azione antifibrinolitica.
- Aumentare le terapie fibrinolitiche.
- Usare, per i lavaggi addominali, preferibilmente la soluzione Ringer lattato
- usare barriere di separazione sulle superfici ad alto rischio di formazione di aderenze.


