La ghiandola del Bartolini è una ghiandola mucipara posta a 2 cm in profondità nel tessuto 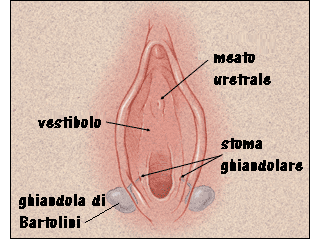 vestibolare.
vestibolare.
Ai lati dell’aditus vaginale, nel solco ninfo-vestibolare, si aprono i dotti escretori delle ghiandole di Bartolini.
L’innervazione come l’irrorazione arteriosa e venosa è simile a quella delle grandi labbra. L’irrorazione arteriosa è data dalle aa. pudende esterne, rami dell’a. femorale e dall’a. perineale inferiore, ramo dell’a. pudenda interna. Le vene si accompagnano al decorso arterioso. I linfatici si portano ai linfatici superficiali dell’inguine. I nervi sono costituiti da rami provenienti dal n. pudendo interno ed in parte dai rami genitali del plesso lombare.
La cisti della ghiandola del Bartolini si forma in seguito ad ostruzione del condotto o dello stoma ghiandolare da infezione, lesione o infiammazione cronica. Molto raramente una ciste è causata dal cancro, che di solito avviene solo nelle donne di età superiore ai 40 anni. La cisti del Bartolini colpisce il 2% delle donne e solitamente interessa le pazienti in età fertile. La cisti della ghiandola di Bartolini non ha una sintomatologia propria ma solo l’evidenza di un rigonfiamento ghiandolare poco o nulla dolente. La terapia consiste in vigile attesa, semicupi caldi, sitz bath, somministrazione di antidolorifici (paracetemolo o ibuprofene) .
L’ascesso si verifica quando la cisti si infetta. I batteri più frequentemente interessati alla formazione dell’ascesso sono E. Coli, Clamidia trachomatis e Neisseria gonorrhoeae trasmessi con i rapporti sessuali (MST) o per scarsa igiene intima; meno frequentemente sono interessati streptococchi e pneumococchi (13,14).
L’ascesso del Bartolini si manifesta con gonfiore locale, mucosa arrossata, calda, tesa e lucida; intenso dolore locale che si accentua durante la deambulazione, attività fisica o rapporti sessuali 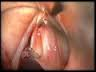 e stando seduti; spesso compare febbre e brividi.
e stando seduti; spesso compare febbre e brividi.
Complicazioni dell’ascesso della ghiandola di Bartolini: se l’ascesso peggiora e non viene curato, l’infezione potrebbe diffondersi ad altri organi del corpo e provocare una setticemia. Alcuni AA. raccomandano l’escissione della ghiandola di Bartolini per escludere il rischio, raro, di degenerazione neoplastica. L’insorgenza di adenocarcinoma da cisti o ascesso del Bartolini è più frequente nelle pazienti di età superiore ai 40 anni. In tal caso è opportuno associare un prelievo bioptico alla terapia standard (9,10).
Terapia dell’ascesso – si basa su:
- somministrazione di antibiotici a largo spettro a causa della polimicrobioticità dell’infezione.
- antinfiammatori
- sitz bath: il bagno sitz è un bagno caldo e poco profondo che purifica il perineo, e può fornire sollievo dal dolore o prurito nella zona genitale.
- ittiolo unguento
- in caso di insuccesso di tutti i presidi medici, si ricorre all’incisione e svuotamento strumentale seguita
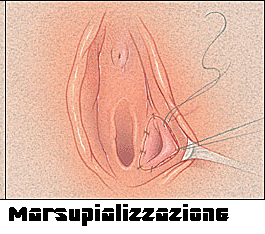 da marsupializzazione della breccia (11,12).
da marsupializzazione della breccia (11,12).
In anestesia generale o, più frequentemente, locale, dopo un accurato lavaggio e disinfezione del campo operatorio, la parete della cisti viene afferrata con due piccoli pean. Un’incisione verticale viene eseguita con bisturi nel vestibolo al centro della cisti e all’esterno dell’anello imeniale. Si incide la parete della cisti per 3-4 cm, verticalmente, lateralmente all’imene e parallelamente ad esso. Con il dito si esplora la cavità e si lacerano eventuali sepimenti in modo da creare una cavità unica senza recessi. Si procede quindi a lavaggio della cavità con soluzione asettica e antibiotici in soluzione. Si suturano insieme i margini dell’ascesso e i margini della mucosa del vestibolo generalmente con punti staccati o con sutura continua (marsupializzazione). I punti evitano il collabimento dei margini dell’incisione e svolgono anche una funzione emostatica. Ogni 3-4 giorni e per 3-4 settimane si controlla la ferita e si divaricano i margini fino all’epitelizzazione e restringimento della cavità. Le complicanze dopo la marsupializzazione, rare, possono includere:
- infezione
- reinfezione
- emorragia
- dolore
Dopo la marsupializzazione, occorre praticare un’igiene intima accurata con soluzioni antisettiche ginecologiche ed evitare rapporti sessuali.
Tecniche alternative:
A. Causticazione della parete della cavità con nitrato di argento. il bastoncino di nitrato d’argento viene inserito nello spazio vuoto rimasto dopo aver scaricato il fluido. Dopo 2-3 giorni i resti di nitrato d’argento e e il materiale di secrezione vengono rimossi o possono cadere da soli. È possibile che si verifichi accidentalmente una causticazione della mucosa vestibolare nel 20% dei casi.
B. Fistolizzazione –incisione e svuotamento delll’ascesso e introduzione in cavità di un foley che viene lasciato in cavità per 3-4 settimane. Il palloncino del Foley viene gonfiato in modo da rimanere ancorato e che occupi tutta la cavità. In tal modo si facilita il deflusso delle secrezioni e l’epitelizzazione e si evita il collabimento delle pareti. Dopo l’epitelizzazione, il palloncino sarà drenato e il catetere rimosso. Questo trattamento ha un outcome positivo nell’80% dei casi. Alcune possibili complicanze di questa metodologia sono: dolori generali locali, dolore durante i rapporti sessuali, gonfiore delle piccole labbra, infezione, ascesso ricorrente, sanguinamento e cicatrici (15-18).
C. Incisione e causticazione della cavità con laser ad anidride carbonica
D. Incisione e drenaggio – lasciare per 3-4 settimane un drenaggio di Penrose o un drenaggio capillare con garza iodoformica per 3-4 settimane. La garza trattiene la fibrina e permette il libero filtraggio delle perdite ematiche e delle secrezioni.
E. aspirazione con ago – l’ascesso o la cisti vengono drenati con agoaspirazione. A volte l’agoaspirazione è combinata con una procedura chiamata alcool-scleroterapia, in cui la cavità viene riempita con un alcool al 70% dopo essere stata svuotata. L’alcool viene lasciato nella cavità della cisti per 5 minuti e poi aspirato. Questa procedura è praticabile in day surgery, non richiede anestesia, è semplice, priva di complicanze, ripetibile senza difficoltà e raccoglie la compliance della paziente.
F. asportazione della ghiandola del Bartolini – in caso di recidive occorre programmare l’asportazione della ghiandola in un periodo di remissione. La rimozione è ovviamente consigliabile in caso di sospetta degenerazione neoplastica e soprattutto nelle pz. >50 anni (18-19).
References:
- Wilkinson, Edward J., and I. Keith Stone. Atlas of Vulvar Disease. Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins, 2008.
- Stenchever MA. Comprehensive gynecology. 4th ed. St. Louis: Mosby, 2001:482–6,645–6.
- Hill DA, Lense JJ. Office management of Bartholin gland cysts and abscesses. Am Fam Physician. 1998;57:1611–6.1619–20.
- Govan AD, Hodge C, Callander R. Gynaecology illustrated. 3d ed New York: Churchill Livingstone, 1985:19,195–6
- Azzan BB. Bartholin’s cyst and abscess. A review of treatment of 53 cases. Br J Clin Pract. 1978;32(4):101–2.
- Kovar WR, Scott JC Jr. A practical, inexpensive office management of Bartholin’s cyst and abscess. Nebr Med J. 1983;68:254–5.
- Kaufman RH. Benign diseases of the vulva and vagina. 4th ed. St Louis: Mosby, 1994:168–248.
- Aghajanian A, Bernstein L, Grimes DA. Bartholin’s duct abscess and cyst: a case-control study. South Med J. 1994;87:26–9.
- Stillman FH, Muto MG. The vulva. In: Ryan KJ, Berkowitz RS, Barbieri RL, eds. Kistner’s Gynecology: principles and practice. 6th ed. St. Louis: Mosby, 1995:66–8.
- Visco AG, Del Priore G. Postmenopausal Bartholin gland enlargement: a hospital-based cancer risk assessment. Obstet Gynecol. 1996;87:286–90.
- Wilkinson EJ, Stone IK. Atlas of vulvar disease. 5th ed. Baltimore: Williams & Wilkins, 1995:11–5.
- Cheetham DR. Bartholin’s cyst: marsupialization or aspiration?. Am J Obstet Gynecol. 1985;152:569–70.
- Word B. Office treatment of cyst and abscess of Bartholin’s gland duct. South Med J. 1968;61:514–8.
- Brook I. Aerobic and anaerobic microbiology of Bartholin’s abscess. Surg Gynecol Obstet. 1989;169:32–4.
- Saul HM, Grossman MB. The role of Chlamydia trachomatis in Bartholin’s gland abscess. Am J Obstet Gynecol. 1988;158(3 pt 1):76–7.
- Peters WA 3d. Bartholinitis after vulvovaginal surgery. Am J Obstet Gynecol. 1998;178:1143–4.
- Apgar BS. Bartholin’s cyst/abscess: Word catheter insertion. In: Pfenninger JL, Fowler GC, eds. Procedures for primary care physicians. St. Louis: Mosby, 1994:596–600.
- Mathews D. Marsupialization in the treatment of Bartholin’s cysts and abscesses. J Obstet Gynaecol Br Commonw. 1966;73:1010–2.
- Horowitz IR, Buscema J, Woodruff JD. Surgical conditions of the vulva. In: Rock JA, Thompson JD, eds. Te Linde’s Operative gynecology. 8th ed. Philadelphia: Lipincott-Raven, 1997:890–3.


