La vagina è una cavità cilindrica, che collega l’utero all’esterno, appiattita in senso antero-posteriore, con direzione ad asse longitudinale ed  obliquo dall’alto in basso e da dietro in avanti; presenta una leggera concavità posteriore.
obliquo dall’alto in basso e da dietro in avanti; presenta una leggera concavità posteriore.
In condizioni fisiologiche le pareti vaginali collabiscono e la cavità diventa virtuale; a livello della porzione media le pareti vaginali collabiscono in senso orizzontale mostrando quindi, in proiezione trasversale, un’immagine lineare a muso di tinca ed in alcuni casi a forma di “H” maiuscola mentre a livello vulvare le pareti vaginali collabiscono verticalmente e quindi l’apertura vaginale appare come una fessura ellittica a maggior asse verticale.
La lunghezza della vagina dall’orificio vulvare al collo dell’utero è 6-7 cm; invece la misura della distanza da orificio vulvare al fornice anteriore è 7-7.5 cm e 8-8.5 cm al fornice posteriore. Durante il rapporto sessuale la vagina si può allungare assai facilmente di 3-4 cm.
Anatomia topografica – La vagina è situata davanti al retto e dietro a vescica e uretra. La parete vaginale anteriore, nella sua metà superiore, è in contatto con il trigono vescicale e una piccola parte del  corpo vescicale; il collo vescicale si trova 3 cm sotto il fornice anteriore vaginale. Dall’aderenza dei due organi nasce il setto vescico-vaginale o fascia di Halban che si estende per tutta la larghezza della faccia anteriore della vagina. Nella sua metà inferiore, la parete vaginale anteriore è in contatto con il condotto uretrale ed anche qui si forma un setto (setto uretro-vaginale) che è la continuazione della fascia vescico-vaginale di Halban.
corpo vescicale; il collo vescicale si trova 3 cm sotto il fornice anteriore vaginale. Dall’aderenza dei due organi nasce il setto vescico-vaginale o fascia di Halban che si estende per tutta la larghezza della faccia anteriore della vagina. Nella sua metà inferiore, la parete vaginale anteriore è in contatto con il condotto uretrale ed anche qui si forma un setto (setto uretro-vaginale) che è la continuazione della fascia vescico-vaginale di Halban.
La parete vaginale posteriore può essere idealmente suddivisa in tre parti: superiore ai mm. elevatori dell’ano, intramuscolare ed un segmento posto inferiormente ai mm. elevatori dell’ano. Il segmento superiore è endopelvico ed è ricoperto dal peritoneo che in quel punto si riflette sulla superficie anteriore del retto formando lo scavo del Douglas. Al di sotto del Douglas, la parete vaginale posteriore si accolla alla parete rettale anteriore mediante un sottile strato di connettivo lasso che costituisce il piano chirurgico di clivaggio fra le due strutture. Il segmento medio è corto ed è situato fra i fasci mediali del m. elevatore dell’ano. Detto muscolo invia fasci muscolari alla parete vaginale in grado di provocarne la costrizione durante il rapporto sessuale. Nel segmento medio la vagina è a stretto contatto con la parete anteriore del retto a cui è unita dalla fascia retto-vaginale. Nel segmento inferiore, endoperineale, la parete posteriore vaginale vede allontanarsi il retto che piega all’indietro. Si forma così uno spazio detto “triangolo o trigono retto-vaginale” a base inferiore del diametro di 2.5 cm corrispondente, sul piano cutaneo allo spazio perineale cutaneo fra la forchetta vaginale e l’ano. Il triangolo retto-vaginale, dietro il punto G, è riempito da un ammasso fibro-muscolare detto corpo perineale o nodo fibroso o centro tendineo del perineo in cui si incrociano e si inseriscono le fibre dello sfintere esterno dell’ano, le fibre mediali del m. trasverso superiore ed inferiore del perineo, del m. bulbo cavernoso, del m. costrittore della vagina (rami del m. pubo-rettale) nonché la fusione delle due fasce superiore e inferiore del trigono (o diaframma) urogenitale.
I margini laterali della vagina si suddividono in tre segmenti come per la parete posteriore vaginale. Il segmento superiore, endopelvico, corrisponde alla base del legamento largo dell’utero. Su di esso troviamo il plesso venoso vescico-cervico-vaginale, e le aa. vescico-vaginali e cervico-vaginali. Il segmento medio è a contatto con il margine mediale dei mm. elevatori dell’ano. Il segmento inferiore dei margini laterali della vagina entrano in contatto con il m. trasverso profondo del perineo e con la parte superiore del m. costrittore della vagina.
Mezzi di sostegno – come descritto, la vagina è tenuta in loco, procedendo dall’alto in basso, dalla continuità della sua struttura con l’utero, dalla fascia vescico-vaginale di Halban, dalla fascia uretro-vaginale, dai muscoli elevatori dell’ano, dal m. trasverso profondo del perineo, dal m. bulbo-cavernoso ed infine dalla fascia perineale superficiale sottocutanea del Colles (o di Carcassonne).
I mm. elevatori formano la parte centrale del pavimento pelvico con i suoi tre rami terminali circonda ai lati il tratto medio della vagina; il m. pubo rettale è posto medialmente agli altri due e quindi si trova a diretto contatto con i margini laterali della vagina; il m. pubo-coccigeo occupa la posizione centrale fra i tre e, congiungendosi con l’omologo controlaterale sul centro tendineo del perineo la parete posteriore della vagina forma una fionda pubo-rettale, che fa da amaca di sostegno, contentiva e anche sfinteriale che garantisce la continenza vescico- uretrale e rettale oltre che a sostenere questi tre organi. Il m. ischio-coccigeo è posizionato lateralmente agli altri due e completa il sistema di sostegno vagino-uretro-rettale. 
Il m. trasverso profondo del perineo costituisce la parte centrale del diaframma pelvico uro-genitale; disposto trasversalmente, si inserisce all’esterno sulla branca ascendente dell’ischio e medialmente, divenuta tendinea, s’intreccia con quella del lato opposto contribuendo, lungo la linea mediana, alla formazione del centro tendineo del perineo. Circonda e sostiene, insieme alla sua fascia (fascia perineale media) il segmento inferiore della vagina che lo attraversa insieme all’uretra (trigono uro-genitale, separato da una linea fibrosa trasversale dal triangolo anale). Dal m. trasverso profondo del perineo e dal piatto dei mm. elevatori dipartono verso le pareti vaginali numerose fibre muscolari che formano il m. costrittore della vagina.
Fascia perineale superficiale e sottostante m. trasverso perineale superficiale sono le ultime formazioni perineali, le più superficiali, dislocate nel sottocutaneo perineale, molto esili, offrono uno scarso contributo al sostegno di vagina, uretra e retto. Il muscolo trasverso superficiale del perineo è innervato dal ramo perineale del nervo pudendo; la contrazione simultanea dei due muscoli, destro e sinistro, mette in tensione il centro tendineo del perineo. Si presenta come un sottile nastro muscolare teso trasversalmente nel perineo in corrispondenza del suo asse minore, subito al di sotto della fascia perineale superficiale. Origina dalla faccia interna della tuberosità ischiatica e termina nel centro tendineo del perineo congiungendosi con il muscolo controlaterale. Data la sua situazione topografica esso costituisce il lato posteriore di un triangolo muscolare situato nel perineo anteriore e denominato triangolo ischiocavernoso o trigono genito-urinario, il cui lato esterno è formato dal muscolo ischiocavernoso e il lato interno dal muscolo bulbocavernoso.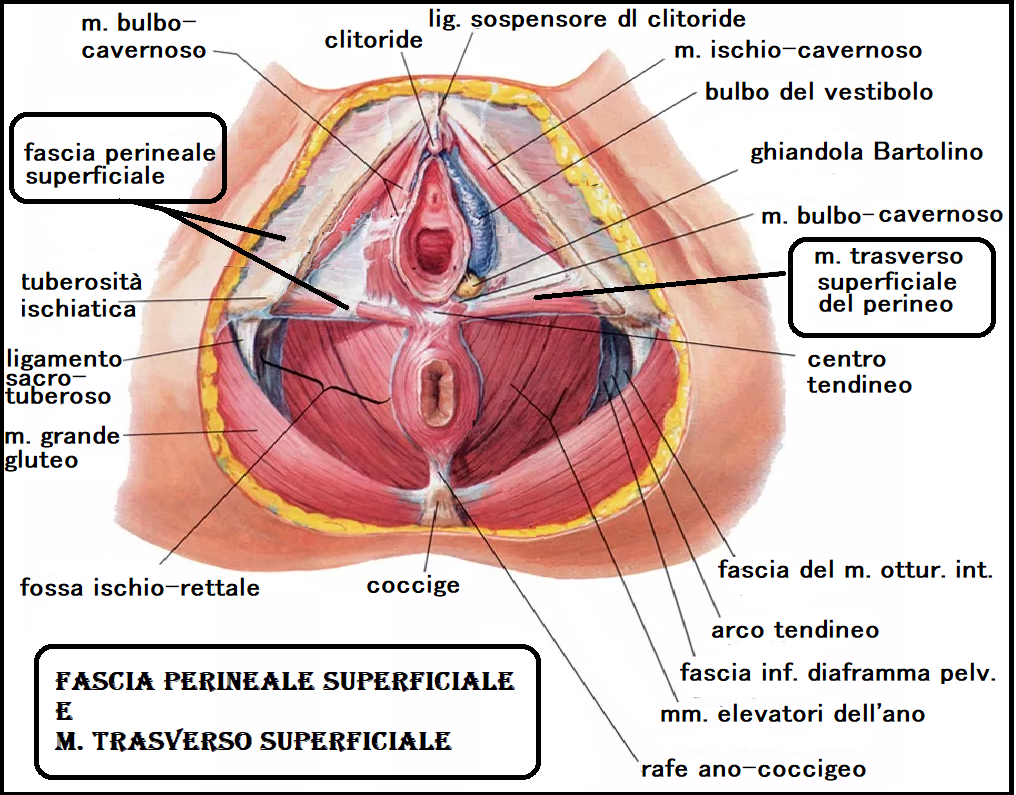
La cavità vaginale è rivestita da mucosa composta da uno spesso strato di cellule pavimentose piatte, di aspetto rugoso, ricca di vasi sanguini e priva di ghiandole. Al di sotto della mucosa corrono due fasci muscolari: uno longitudinale ed un altro sottostante circolare. La vagina è la continuazione dell’utero e ultimo tratto delle vie genitali femminili. Accoglie il pene e vi addossa le pareti contraendo il muscolo costrittore, il muscolo bulbo-cavernoso ed i muscoli elevatori dell’ano.
La superficie interna della vagina presenta una serie di pieghe orizzontali chiamate rughe vaginali che nella parte mediale diventano più spesse e sono chiamate colonne vaginali. La loro presenza è importante per garantire all’organo un’adeguata estensibilità durante i rapporti sessuali. 
Fornici –  L’estremità superiore della vagina forma un anello circolare che abbraccia il collo dell’utero nel punto di fusione tra il terzo distale esterno e i due terzi prossimali interni. A questo livello i fasci muscolari della parete vaginale si fondono con i fasci miometriali e la mucosa vaginale si ribalta a coprire la portio e poi continuare con la mucosa cervicale. Nel ripiegarsi sulla portio la mucosa vaginale forma attorno al collo un solco circolare: il fornice vaginale astrattamente suddiviso in 4 parti (anteriore, posteriore, laterale destro e laterale sinistro). Il fornice anteriore è il meno profondo e dietro di esso poggia la parte più bassa della vescica separata dal fornice da uno strato di connettivo lasso. fornice posteriore è molto più profondo e dietro di esso c’è lo scavo del Douglas. Lungo i fornici laterali decorrono l’uretere, il plesso vaginale superiore e i linfatici; l’a. uterina quasi sempre è situata ad una distanza di 10-15 mm ma talvolta si abbassa fino alla parete del fornice laterale omolaterale. Talora a livello di uno dei fornici laterali, nello spessore parietale si reperta un residuo embrionale: il dotto di Gartner, residuo della parte inferiore del dotto mesonefrico di Wolff.
L’estremità superiore della vagina forma un anello circolare che abbraccia il collo dell’utero nel punto di fusione tra il terzo distale esterno e i due terzi prossimali interni. A questo livello i fasci muscolari della parete vaginale si fondono con i fasci miometriali e la mucosa vaginale si ribalta a coprire la portio e poi continuare con la mucosa cervicale. Nel ripiegarsi sulla portio la mucosa vaginale forma attorno al collo un solco circolare: il fornice vaginale astrattamente suddiviso in 4 parti (anteriore, posteriore, laterale destro e laterale sinistro). Il fornice anteriore è il meno profondo e dietro di esso poggia la parte più bassa della vescica separata dal fornice da uno strato di connettivo lasso. fornice posteriore è molto più profondo e dietro di esso c’è lo scavo del Douglas. Lungo i fornici laterali decorrono l’uretere, il plesso vaginale superiore e i linfatici; l’a. uterina quasi sempre è situata ad una distanza di 10-15 mm ma talvolta si abbassa fino alla parete del fornice laterale omolaterale. Talora a livello di uno dei fornici laterali, nello spessore parietale si reperta un residuo embrionale: il dotto di Gartner, residuo della parte inferiore del dotto mesonefrico di Wolff.
L’estremità inferiore è l’orificio attraverso il quale la vagina si apre nella vulva (v. sopra).
La struttura delle pareti vaginali è composta da tre strati concentrici: la tunica mucosa superficiale, la tunica muscolare in mezzo e quindi la tunica fibrosa.
La mucosa, di colorito roseo, è composta da un epitelio pavimentoso stratificato disposto in pliche e da una lamina propria, strato denso di tessuto elastico che proietta le papille nell’epitelio sovrastante. Le vene vaginali più grandi si trovano qui, sottoepiteliali.
La tunica muscolare è formata da due fasci muscolari disposti in uno strato longitudinale esterno e da fibre muscolari circolari; ancor più medialmente si pone un sottile strato di fibre elastiche.
La tunica fibrosa (o avventizia) è formata da tessuto connettivo che conferisce robustezza alla vagina e la unisce agli organi viciniori.
Nella mucosa vaginale non sono presenti ghiandole; di conseguenza, la lubrificazione del canale vaginale è affidata al fluido che trasuda dai plessi venosi della parete vaginale; durante i rapporti sessuali, la lubrificazione è maggiore poiché i vasi venosi si dilatano in risposta all’eccitazione sessuale. A ciò si aggiunge anche l’attività lubrificante del muco cervicale, mentre per quanto riguarda la lubrificazione della vulva intervengono soprattutto le ghiandole di Bartolini e, in minor misura, le ghiandole di Skene.
Ambiente vaginale/pH/estrogeni/infezioni: Il lattobacillus acidophilus o bacillo di Doderlein presente in vagina in concentrazioni di 1-10 milioni, occupa il ruolo principale nella protezione dell’ecosistema vaginale mediante diversi meccanismi:
- produzione di acido lattico ottenuto dalla metabolizzazione del glicogeno e conseguente
- acidificazione (pH 3,8-4,5) dell’ambiente vaginale,
- produzione di H2O2 dalla combinazione degli idrogenioni dell’acido lattico con l’acqua,
- produzione di biosurfattanti che creano una barriera protettiva sulle pareti cellulari impedendo l’adesione dei batteri,
- co-aggregazione con i batteri esogeni impedendo in tal modo a questi ultimi di aderire alla mucosa vaginale. L. acidophilus, L. gasseri e L. jensenii si legano a Candida albicans, E. coli e Gardnerella vaginalis
- competizione con i batteri per il sito di adesione cellulare sia occupando direttamente il recettore cellulare che mediante la produzione di biosurfattanti (1).
- competizione per i nutrienti (arginina deiminasi). bacilli di Doderlein
Oltre ai lattobacilli, la flora batterica vaginale è costituita in minor misura anche da altri microrganismi, che, pur essendo potenzialmente patogeni, non sono in grado di espletare la loro azione lesiva perché vengono mantenuti in numero limitato dai lattobacilli e dal sistema immunitario.
Irrorazione – La vagina é irrorata dalle aa. vaginali lunghe, dalle aa. cervico-vaginali e vescico-vaginali e nella porzione inferiore dall’a. emorroidaria media e pudenda interna.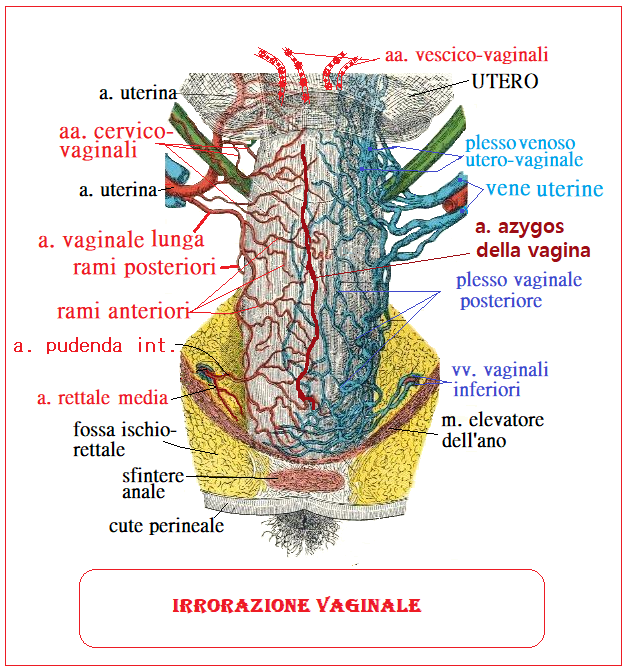
L’a. vaginale lunga proviene direttamente dall’a. ipogastrica o, più raramente, dall’a. rettale media o dall’a. uterina. Scende postero-lateralmente all’uretere e lo incrocia posteriormente nel punto in cui l’a.uterina lo scavalca anteriormente formando una specie di pinza intorno all’uretere. L’a. vaginale lunga, raggiunta la parete vaginale, si sfiocca in numerosissime arteriole che irrorano la metà inferiore della vagina formando un ricco plesso; sulla parete anteriore e posteriore le arterie dei due lati si anastomizzano fra di loro e danno origine ad un ramo longitudinale anteriore e posteriore chiamato a. azygos della vagina che giunge fino alla vulva e fornisce rami terminali ai bulbi vestibolari.
posteriore chiamato a. azygos della vagina che giunge fino alla vulva e fornisce rami terminali ai bulbi vestibolari.
L’a. cervico-vaginale proviene dall’a. uterina medialmente all’uretere;
L’a. vescico-vaginale si stacca dall’uterina lateralmente all’uretere; entrambe queste due ultime arterie irrorano la metà superiore della vagina.
L’a. rettale media (emorroidaria media) fornisce alcuni rami al segmento inferiore della parete posteriore.
L’a, pudenda interna termina dietro al legamento arcuato del pube dove di divide nei suoi rami collaterali: a. perineale profonda che dà origine all’a. dorsale del clitoride; a. bulbo uretrale; a. uretrale; a. emorroidaria inferiore che fornisce rami al tratto inferiore della vagina; a. perineale superficiale che irrora le grandi labbra.
I plessi venosi si riversano in alto nei plessi utero-vaginali ed in avanti nei plessi vescico-vaginali.
Il drenaggio linfatico è diviso in tre sezioni:
- Superiore – drena nei linfatici iliaci esterni
- Medio – drena nei vasi lifatici iliaci interni
- Inferiore – drena nei linfatici inguinali superficiali.
Innervazione – Le fibre nervose della vagina provengono dal plesso utero-vaginale, dal 2° e 4° nervo sacrale e dal nervo pudendo. Si anastomizzano formando un plesso perivaginale.
References:
1. Frank H. Netter, Atlante di anatomia umana, terza edizione, Elsevier Masson, 2007. ISBN 978-88-214-2976-7
2. L. Testut e A. Latarjet, Trattato di Anatomia Umana, UTET, Torino, 1966,Vol VI: 503-556.
3. P. Kamina, Anatomia Ginecologica e Ostetrica, Marrapese Editore – DEMI – Roma, 1975, 437-457




