Ultimo aggiornamento 30/12/2024
La cardiotocografia (CTG) è la metodica che permette la registrazione del battito cardiaco fetale (BCF) e delle contrazioni uterine mediante un apparecchio denominato cardiotocografo al quale sono collegati due trasduttori, uno per la registrazione del BCF e l’altro per le contrazioni uterine, a loro volta applicati sull’addome materno e fissati mediante cinghie elastiche. I valori della frequenza cardiaca fetale (FCF) e delle contrazioni vengono mostrate istante per istante su un monitor e registrate su carta millimetrata simile a quella usata per ECG. La striscia di carta esce direttamente dal cardiotocografo e mostra registrata in alto la curva del BCF in continuo ed in basso quella delle contrazioni uterine.
Introdotta in Italia negli anni ’70, la CTG utilizza un metodo di derivazione elettrocardiografica che permette la registrazione del BCF con un minimo di distorsione e utilizza un filtraggio che elimina i rumori di fondo. La CTG fetale presenta un 5% di falsi negativi e quindi un ottimo indice di sensibilità nel senso che raramente sfugge una sofferenza fetale e che un tracciato normale è una buona assicurazione sullo stato di benessere fetale. La CTG presenta un 40% di falsi positivi e quindi una bassa specificità nel senso che può presentare un quadro falsamente allarmante mentre il feto è in perfette condizioni. L’avvento della cardiototografia ha permesso di ridurre notevolmente i casi di sofferenza e morte fetale in travaglio ma ha contribuito ad aumentare la frequenza del taglio cesareo per sospetto distress fetale. L’utilizzo della CTG nelle gravidanze “a rischio” risulta molto utile ai fini diagnostico-terapeutici e medico-legali. In caso di tracciato patologico è necessario, data l’alta percentuale di “falsi positivi”, integrare l’esame con amnioscopia per valutare la colorazione del LA ed esame ecografico con color doppler per una rivalutazione complessiva del benessere feto-placentare utilizzando in particolare la flussimetria feto-placentare in modo da identificare i reali casi di sofferenza ipossica fetale. Invece nel monitoraggio di gravidanze “fisiologiche” in travaglio forse è meglio, dopo aver effettuato una buona registrazione di ingresso, preferire la classica auscultazione con il vecchio stetoscopio ostetrico di Pinard.
VIA LEMNISCALE
PARAMETRI BASE DI CARDIOTOCOGRAFIA
Con la CTG è possibile valutare la frequenza cardiaca di base, le alterazioni della FCF a lungo, medio e breve termine, le contrazioni uterine ed il rapporto fra queste ultime e le variazioni della FCF (tab. 1).
La CTG va utilizzata dalla 36a settimana di amenorrea. La paziente si posiziona in decubito supino o seduta comodamente su una poltrona. In caso di tracciato di tipo A (oscillatorio stretto) è opportuno far assumere alla gravida la posizione in decubito laterale sinistro. La registrazione CTG dura in media 30-60 minuti. E’ necessario sottoporre sempre a CTG le gravide al momento di un ricovero anche se non in travaglio di parto sia per evidenziare che per registrare lo stato di benessere fetale al momento del ricovero ai fini diagnostici e medico-legali. Il trasduttore per il BCF va collegato sul punto di auscultazione ottimale dello stesso mentre il trasduttore per le contrazioni va posto in prossimità del fondo dell’utero.
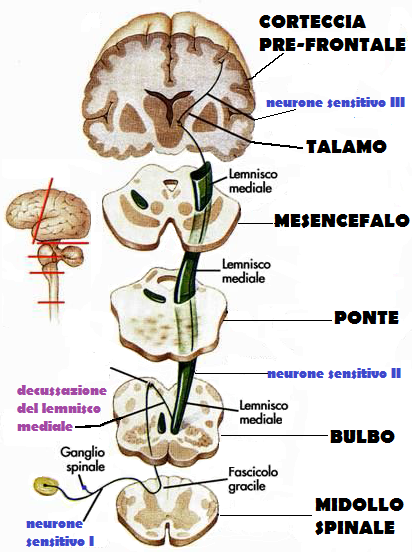
Fisiologia Cardiocircolatoria: La frequenza cardiaca è regolata dalla stimolazione del simpatico e depressa dal vago. Le fibre che giungono al cuore partono dai nuclei centrali del vago e del simpatico situati nel bulbo. Quindi un’alterazione della FCF rileva una sofferenza ipossica a livello del SNC fetale. 
Il bulbo, definito anche midollo allungato o mielencefalo (foto 1), è la parte inferiore del tronco cerebrale. Deriva dalla metà caudale (denominata mielencefalo) del romboencefalo. Dal bulbo partono le fibre efferenti che giungono al nodo seno-atriale del cuore e da cui partono le fibre che raggiungono il nodo atrio-ventricolare. Da quest’ultimo origina il fascio di His che si divide nelle fibre di branca destra e di branca sinistra che stimolano le contrazioni ventricolari (foto 2). Dai ventricoli partono le fibre afferenti che raggiungono i nuclei centrali del vago e del simpatico nel bulbo creando così un circolo chiuso di autoregolazione (“feed-back“).
Circolazione fetale: Gli elementi anatomici caratteristici della circolazione fetale rispetto alla circolazione dell’adulto sono il forame ovale di Botallo che mette in comunicazione l’atrio destro con quello sinistro, il dotto arterioso di Botallo che shunta una parte del sangue diretto al polmone dalla a. polmonare nell’aorta, il dotto venoso di Aranzio che shunta il 50% del sangue diretto alla vena porta dirottandolo direttamente nella vena cava inferiore senza passare per il circolo epatico, le arterie ombelicali che portano il sangue dall’aorta terminale del feto alla placenta.

La frequenza di base è il primo dato che viene facilmente registrato in condizioni normali dopo 10 minuti di registrazione, nell’intervallo fra le contrazioni uterine ed in assenza di accelerazioni e decelerazioni.
Linea di base della frequenza cardiaca fetale: è La FCF media che può essere rappresentata graficamente da una linea retta che attraversa medialmente un tracciato della FCF privo di accelerazioni o decelerazioni. La FCb si riduce con il progredire della gravidanza per effetto della maturazione del tono vagale raggiungendo valori di 120-160 bpm a termine di gravidanza.

Variabilità o Oscillazione della linea di base: media delle differenze tra valore minimo e massimo di FCF calcolati in valore per ogni minuto escludendo i periodi con estese decelerazioni e accelerazioni. La variabilità è tale se supera i 5 bpm; in genere si aggira sui 15 bpm.
Tachicardia: tachicardia moderata per valori di FCF 161-180 bpm per un periodo di tempo >10 minuti; tachicardia severa: FCb >180 bpm per >10 minuti. La tachicardia può essere associata a varie patologie materne: emorragia acuta, insufficienza cardiaca, iperpiressia, terapie farmacologiche, tachicardia, ipertiroidismo, ipotensione, compressione aorto-iliaca. Patologie fetali che possono provocare tachicardia fetale sono: infezioni, prematurità del SNC, anemia, difetti A-V, attività motoria fetale spontanea o provocata. La tachicardia fetale può comparire anche “sine causa”, asintomatica. In caso di prematurità o di febbre materna ed in tali casi non rappresenta un dato patologico. Quando però la frequenza cardiaca fetale si mantiene costantemente al di sopra di 190 bpm, anche se in associazione con una discreta variabilità, è in genere segno prognostico negativo, e spesso esita, a causa di un graduale esaurimento energetico del muscolo cardiaco fetale, in turbe chiaramente patologiche. Tachicardia persistente indica ipossiemia soprattutto se si associa a comparsa di decelerazioni tardive e variabili. Somministrare digossina (Lanoxin® cpr 0.125 mg, 0.250 mg, fiale 0.5 mg, Eudigox® cpr 0.1 mg, 0.2 mg) da continuare in caso di successo; In caso di fallimento della terapia e con FC >220 bpm anticipare il parto se >36 settimane; Se <36 settimana, e non ci sono segni di scompenso, eseguire controlli bisettimanali ed eventualmente cambiare farmaco.
Bradicardia: moderata: 100-109 bpm per un periodo di tempo >3 minuti;
Bradicardia severa: <100 bpm
Terapia delle bradiaritmie di natura autoimmune: somministrare desametasone (Bentelan® 0.5 mg, 1 mg cpr effervescenti; Bentelan® fl 1.5 mg, fl 4 mg) fino a termine di gravidanza. Se la FC <55 bpm associare atropina (Atropina solfato® fiale 1 mg) (6-9). In caso di effetti collaterali indesiderati o eccessiva tachicardia da atropina si possono utilizzare benzodiazepine (Valium® fiale) o tiopentone (Pentotal® fl) o ricorrere all’antagonista dell’atropina: fisostigmina (fisostigmina® fl 1 mg) per infusione endovenosa lenta.
In caso di fallimento della terapia con atropina, utilizzare i β-mimetici come l’isoprotenerolo (Isopre C® 0.2 mg fl ev).
Extrasistoli: Battito cardiaco anomalo rispetto al ritmo cardiaco normale che in genere avviene in anticipo rispetto alla norma ed è seguito da una pausa che il paziente avverte come una “sensazione di battito mancante”. Si tratta di depolarizzazioni indotte dalla scarica di un focolaio ectopico localizzato a livello atriale, giunzionale o ventricolare. Le extrasistoli quindi vengono classificate come sopraventricolari, in genere benigne che scompaiono senza alcuna terapia farmacologica, o ventricolari e possono essere isolate o avvenire in coppie o in sequenza. Quasi sempre le extrasistoli fetali sono sporadiche e senza alcun significato patologico. Raramente associabili ad una specifica patologia cardiaca ischemica, valvolare, metabolica, tossica, dilatativa, ipertrofica, ecc….
Se l’ecocardiogramma esclude una patologia cardiaca fetale, si deve concludere per un fatto sporadico, saltuario oppure legato ad ipertiroidismo materno, febbre, gestosi, eccessiva assunzione di caffè, tè, coca-cola, alcool, etc.
ACCELERAZIONI E DECELERAZIONI:
Le accelerazioni sono incrementi transitori della FCF di almeno 15 bpm e <10 minuti; quindi per un periodo di tempo inferiore alla tachicardia. Da un punto di vista fisiopatologico sono da considerarsi espressione di buona reattività fetale che reagisce ad uno stato transitorio di ipossia aumentando la frequenza cardiaca. Vengono identificate e distinte come accelerazioni sporadiche e accelerazioni periodiche. Le accelerazioni sporadiche sono in rapporto ai movimenti fetali o a manovre esterne sull’addome materno o sullo scalpo fetale che stimolano il sistema simpatico fetale.. Le accelerazioni periodiche sono quelle che si osservano in rapporto alle contrazioni ed almeno per tre volte di seguito. In genere somigliano molto alle contrazioni rappresentate in corrispondenza sulla parte inferiore della carta scrivente. Anche le accelerazioni periodiche sono espressione di reattività fetale ad una condizione di ipossiemia transitoria e ipotensione che si viene a creare durante le contrazioni che causano diminuzione della perfusione ematica utero-placentare. Anche le accelerazioni periodiche che precedono e seguono immediatamente una decelerazione hanno un significato prognostico fetale positivo.
Le decelerazioni: diminuzioni della FCF della durata <3 minuti ed in rapporto con contrazioni, MAF o episodi acuti di diminuito apporto ematico utero-placentare. Anche le decelerazioni come le accelerazioni possono essere classificate come sporadiche -in rapporto ai movimenti fetali o a manovre esterne– e periodiche -in rapporto alle contrazioni-. Ma vengono classificate soprattutto come decelerazioni precoci, variabili e tardive:
A- decelerazioni precoci: sincrone con la contrazione, sono prodotte da una compressione della testa fetale sulle ossa del bacino e conseguente attivazione vagale; non hanno significato patologico.
B- decelerazioni variabili: a morfologia variabile, con rapporti variabili con la contrazione. Vengono prodotte da una compressione funicolare e si distinguono in lievi, moderate e gravi a seconda della perdita della FCF e della durata della decelerazione. Le variabili atipiche sono associate a reperti che possono aggravare il significato prognostico; Le decelerazioni variabili pure sono caratterizzate da:
- accelerazione iniziale,
- rapida decelerazione del BCF
- rapido ritorno al ritmo basale,
- accelerazione secondaria.
Le decelerazioni variabili atipiche invece, con prognosi sfavorevole, sono quelle in cui si presentano:.
- lento ritorno al ritmo basale,
- assenza della accelerazione iniziale e/o di quella finale.
C- decelerazioni tardive: insorgono tardivamente rispetto all’inizio della contrazione e sono associate a condizioni di grave sofferenza fetale ed ipossia acuta.
CLASSIFICAZIONE TRACCIATO ABCD in base alle oscillazioni della FCF:
Tale classificazione si basa soprattutto sulla variabilità a breve termine della FCF e prevede la divisione in 4 tracciati tipici (ABCD) e due atipici che, per fortuna, si osservano raramente:
Tracciato tipo A (ondulatorio stretto) in presenza di una variabilità di 5-10/minuto; può essere indicativo di moderata ipossia, moderata sofferenza fetale o azione di farmaci depressivi. Ascultatoriamente “regolare”.
Tracciato tipo B presenta variabilità di 10-25/minuto, con presenza di movimenti fetali e accelerazioni. E’ il tracciato classico ondulatorio che esprime benessere fetale.
Tracciato tipo C: tracciato ondulatorio che presenta una variabilità di 10-25 ma assenza di movimenti fetali.
Tracciato tipo D (ritmo saltatorio): presenta una variabilità >25/minuto esprime uno stato di esagerata reattività fetale come si può verificare per alterazioni circolatorie non gravi ma ripetute e persistenti ad esempio per compressione parziale del cordone ombelicale e nei feti prematuri o dismaturi. All’auscultazione con Sonicaid o con stetoscopio appare “regolare”.
Tracciato silente presenta una variabilità <5/minuto; è espressione di ipossia cronica ed in associazione a decelerazioni o a bradicardia ha significato infausto. Ma può essere anche espressione di quiete fetale. Ascultatoriamente si presenta “regolare”.
Tracciato sinusoidale: tracciato con oscillazioni regolari di ampiezza tracciato silente con onde arrotondate. Si riscontra nei feti gravemente anemici, nell’isoimmunizzazione RH, trasfusione feto-materna, sanguinamento dei vasa previa, corionangioma placentare, amniocentesi traumatica ed in tutte le condizioni di grave compromissione fetale con alta incidenza di morbilità e mortalità fetale (1). Ascultatoriamente “regolare”.

MOVIMENTI ATTIVI FETALI: numero di movimenti fetali registrati durante l’acquisizione. Tale registrazione può avvenire direttamente dal cardiotocografo tramite Fetal Movement Profile (FMP automatico) oppure tramite segnalatore esterno di eventi. Se sono segnalati pochi movimenti fetali, la paziente viene invitata ad una maggiore attenzione per segnalare effettivamente tutti i movimenti fetali che sente.
La valutazione del tracciato CTG: va inserita in un più ampio contesto di valutazione clinica, reperto ecografico, stadio del travaglio ed epoca gestazionale.

TESTS CARDIOTOCOGRAFICI DI FUNZIONALITA’ FETALE:
I tests cardiotocografici sono strumenti supplementari per meglio valutare lo stato di benessere fetale. I test di valutazione CTG più usati sono:
Non stress-test (NST): Il non stress test prevede la semplice registrazione cardiotocografica, tra la 32ª e la 40ª w di gestazione, per un periodo di almeno 30’ e la normalità o reattività del tracciato deriva dal riscontro, oltre che di un normale ritmo oscillatorio, dalla presenza di:
a) movimenti fetali attivi, singhiozzo fetale, evidenziati tocograficamente da modesti aumenti del tono uterino basale, producono modeste decelerazioni del BCF (spikes);
b) di accelerazioni sporadiche, caratterizzate da un aumento rapido della frequenza cardiaca fetale, di almeno 15 bpm rispetto al ritmo basale. (E’ normale riscontrarne almeno 2 ogni 30’).
c) dall’assenza di tachicardia e di bradicardia;
d) dall’assenza di decelerazione.
Negli IUGR c’è un’alta percentuale di accelerazioni di piccola ampiezza (< 10 bpm) e una bassa percentuale di accelerazioni di grande ampiezza (> 20 bpm) rispetto a quanto si osserva per feti normali.
Le decelerazioni variabili tipiche sono associate a compressione funicolare.
Il NST fornisce una bassa percentuale di falsi negativi
Stress-test: Nel caso in cui questo tracciato basale non risponde a tali requisiti, è indispensabile eseguire uno stress test, che consiste nella registrazione cardiotocografica inducendo contemporaneamente una o più contrazioni uterine con una infusione di ossitocina (OCT) o con la stimolazione dei capezzoli al fine di determinare una sia pur modesta riduzione di scambi gassosi fetoplacentari. Il test infatti serve a valutare la riserva placentare al fine di predire eventuali condizioni di sofferenza fetale durante il travaglio di parto (CST). L’emivita dell’ossitocina in circolo è di circa 3 minuti, ed agisce diretta-mente sulla fibra muscolare uterina, a livello della quale riduce il potenziale di riposo ed aumenta la capacità di conduzione della membrana al potassio, mentre riduce la rapidità del potenziale d’azione e la velocità di conduzione. Per questo, sotto lo stimolo ossitocico, la lunghezza dell’onda di eccitazione a livello della miocellula uterina rimane inalterata, ma migra più lentamente attraverso il sincizio muscolare, per cui la fibra rimane eccitata più a lungo. Il test si esegue dopo aver controllato per circa 15’ la frequenza basale del BCF e la attività uterina di base. A questo punto si inizia una perfusione endovena di 5 UI di ossitocina diluite in 500 cc di glucosio al 5% o soluzione fisiologica. Si inizia con una dose molto bassa (circa 5 mU/min corrispondente a 2 gocce/min) utilizzando preferibilmente una pompa peristaltica da infusione; si procede quindi aumentando di circa 2 gocce ogni 10 minuti fino ad un massimo di 15 gocce al minuto. La comparsa di attività contrattile, senza concominanti decelerazioni del BCF, permette di giudicare il test negativo, cioè non patologico. Da ricordare che aumentando la dose dell’ossitocina, aumenta la ampiezza e la frequenza della contrazione, ma aumenta anche il tono di base, per cui già con 20 mU/min di ossitocina e.v., si supera il limite fisiologico di sicurezza; infatti un eventuale ipertono basale comporterà sempre uno scoordinamento dell’irrorazione feto-placentare, con una conseguente sofferenza fetale iatrogena, da non confondere con una positività del test. Ovviamente, se uno stress test positivo evidenzia uno stato di patologia ipossica del feto che richiede interventi terapeutici immediati, la sua negatività ci rassicura sullo stato attuale del benessere fetale, ma dovrà essere seguito da successivi controlli, almeno a giorni alterni, del tracciato basale attraverso ripetuti non stress test.
Test all’atropina: in condizioni di normale fisiologia di scambi feto-placentari, la somministrazione di 1 mg ev di atropina alla madre determina entro pochi minuti una tachicardia fetale, raggiungendo il BCF i 180-190 battiti/min.
Lo stesso effetto si ottiene con l’iniezione diretta di atropina nel feto.
Tale fenomeno è legato ad un transitorio ipotono vagale indotto nel feto.
Nel caso di una tachicardia basale fetale da situazione ipossica, legata ad ipertono simpatico, il test all’atropina conferma tale genesi simpatica dell’elevata frequenza, inducendo un ulteriore tachicardia transitoria. Nel caso invece di una grave brachicardia fetale da esaurimento metabolico del miocardio, il test all’atropina risulta negativo, essendo il cuore fetale insensibile alla soppressione farmacologica dello stimolo vagale.
Test all’epinefrina: iniettando epinefrina nel feto si ottiene una tachicardia da ipertono simpatico. Tale effetto è sovrapponibile alla tachicardia persistente da ipossia, interpretato dal gruppo di Caldeiro-Barcia come un tentativo del feto di proteggere i parenchimi cerebrale e miocardico dall’anossia attraverso una vasodilatazione coronarica e cerebrale con parallela vasocostrizione dei distretti periferici (muscolare, cutaneo, polmonare).
Test dell’O2 / N2 : la somministrazione di ossigeno puro alla madre non altera in maniera significativa la frequenza cardiaca fetale. Al contrario la somministrazione di una miscela di O2/N2 nelle proporzioni rispettivamente del 15 e 85% (pari alla concentrazione di ossigeno rilevata a 7000 piedi (2.100 metri) di altezza sul livello del mare) comporta una tachicardia fetale che inizia 15’ dopo l’inizio della somministrazione e raggiunge i 180 battiti/min. Dopo 3 o 4 minuti dal momento in cui si inizia di nuovo la respirazione di aria atmosferica, il fenomeno scompare. Questo test, al di fuori del travaglio, mette in evidenza la reattività del circolo fetale all’ipossia.
Test del risveglio: una frequenza cardiaca con delta di variazione molto basso per un periodo di tempo di almeno 10’ consecutivi può corrispondere ad un cosiddetto periodo di sonno fetale. In questo caso il risveglio del feto, ottenuto manipolando dall’esterno l’addome materno, deve essere accompagnato dalla ricomparsa delle normali fluttuazioni della frequenza (tracciato reattivo). Se ciò non avviene e persiste il ritmo silente, ci troviamo come abbiamo già visto, di fronte ad un segno di sofferenza fetale acuta di tipo ipossico, e corrispondente ad una incapacità del miocardio fetale di adattarsi agli stimoli simpatici e parasimpatici. Un tracciato reattivo indica uno stato di benessere fetale ma un tracciato no reattivo è un indice non specifico, un campanello di allarme per approfondire le indagini. La variabilità può essere di breve o lungo periodo ed in rapporto alla stimolazione del sistema parasimpatico o simpatico:
- Short term variation (STV): variazioni negli intervalli battito/battito, parasimpatico-dipendenti.
- Long term variation (simpatico-dipendenti)
- tracciato sinusoidale con assenza di short term è segno di ischemia cerebrale molto grave
Test di variazione di posizione materna: La comparsa di decelerazioni del BCF con la paziente in decubito supino, precedute da una tachicardia fetale di breve durata ed accompagnate da tachicardia, sudorazione ed ipotensione materna, sono spesso dovute ad una sindrome da compressione della vena cava. In questi casi, il cambiamento di posizione della madre vine costantemente accompagnato dalla comparsa della sintomatologia e dalla rapida ripresa del BCF che torna a frequenze normali.

TOCOGRAFIA: è la registrazione delle contrazioni uterine mediante un sensore di pressione applicato sull’addome materno in prossimità del fondo dell’utero. Una contrazione è definita come aumento di contrazione uterina che supera la linea di base di un valore pari a 5 mm Hg e >30’’. Se il valore tocografico rimane invariato di più di 10 minuti è opportuno controllare la corretta posizione del trasduttore e delle cinglie. La registrazione tocografica esterna ha il vantaggio di essere attendibile, innocua ed infine offre la possibilità di registrare in contemporanea contrazioni e movimenti fetali (MAF) graficamente rappresentati da spike isolati. Le accelerazioni in contemporanea o subito dopo i MAF sono la fisiologica risposta di compensazione alla temporanea situazione di ipossiemia fetale provocata dagli stessi movimenti fetali (5).
La registrazione tocografica interna avviene tramite un catetere pieno di acqua introdotto in cavità amniotica, dopo rottura delle membrane. L’aumento di pressione viene trasmesso ad un convertitore elettrico di pressione e trasformato in impulsi elettrici che regolano la penna del tocografo. I rischi sono legati alla possibilità di infezione batterica se il travaglio supera le 6 ore. I vantaggi sono costituiti dalla possibilità di avere valori assolutamente precisi dell’attività contrattile.
In condizioni fisiologiche il tono basale è <15 mm Hg e le contrazioni raggiungo i 30-50 mm Hg. Si distinguono tre tipi fisiologici di contrazioni:
Tipo I: lenta ascesa e rapida diminuzione: tipica del travaglio iniziale.
Tipo II: ascesa e discesa delle contrazioni sono uguali: travaglio avanzato.
Tipo III: rapida ascesa delle contrazioni e lenta discesa: contrazioni tipiche del periodo espulsivo.
- Onde di Alvarez: piccole irregolari incoordinate contrazioni che compaiono dalla 20a w.
- Contrazioni di Braxton-Hicks: contrazioni un po’ più grandi (10-15 mm Hg) delle onde di Alvarez. Vengono anche chiamate contrazioni di maturazione perché grazie ad esse matura il collo dell’utero. Si trasformano gradualmente in contrazioni dilatanti.
- Riflesso di Fergusson: la dilatazione del collo fa aumentare la produzione di ossitocina.
- Ipocinesia uterina: contrazioni ritmiche ma di scarsa entità. Ampiezza delle contrazioni da gravidanza protratta, sedazione, polidramnios, microsomia fetale, gemellare; Terapia: apporto calorico (tipo glucosio ipertonico al 33%) e ossitocina.
- Ipercinesia uterina: contrazioni subentranti. Ampiezza delle contrazioni >50 mm Hg; frequenza delle contrazioni ogni 10 secondi[1]; tono basale normale. A causa dell’ipercinesia si instaura un’ipossia e quindi acidosi respiratoria e successivamente acidosi metabolica. Etiologia: distacco intempestivo di placenta normalmente inserita; iperdosaggio di ossitocina; sproporzione feto-pelvica; distocia dinamica; distocia meccanica. Terapia: beta-mimetici tranne che per il distacco di placenta che richiede immediato espletamento del parto.
- Ipertonia uterina: durata delle contrazioni >30-60 secondi e/o tono basale>15 mm Hg; ampiezza e frequenza di contrazioni normali [2]. Etiologia: iperdosaggio ossitocina e/o elevata resistenza cervicale. Terapia: β-mimetici.
- Discinesia: attività contrattile scoordinata. In genere si osserva nei parti pretermine. La terapia si basa sulla somministrazione sequenziale di β-mimetici e ossitocina (4).
Farmaci induttori di contrazioni: ossitocina in infusione e prostaglandine in gel.
Tocolitici: β-mimetici e calcio-antagonisti.
CTG in periodo espulsivo: per periodo espulsivo si intende il lasso di tempo fra la dilatazione completa e il disimpegno della parte fetale presentata. Esso dura circa 30’ nelle pluripare e 30-60 minuti nelle primipare. E’ un periodo critico per l’ossigenazione del feto a causa della chiusura di arterie, vene e spazio intervillo e quindi blocco dello scambio gassoso e metabolico materno-fetale e conseguente rischio ipossico fetale. La valutazione del tracciato CTG va inserita in un più ampio contesto di valutazione clinica, reperto ecografico, stadio del travaglio ed epoca gestazionale. La FCFb, la variabilità, le accelerazioni e le decelerazioni sono i parametri da utilizzare per la valutazione del tracciato CTG secondo il NICE (National Institute for Healt and Clinical Excellence, 2007). Bradicardie di 80 bpm per 20 minuti, 70 bpm per 10 minuti, 60 bpm per 5 minuti sono significativamente correlate con acidemia fetale. Le decelerazioni tardive vanno attentamente considerate ma anche le decelerazioni variabili soprattutto se atipiche e di lunga durata.
Se si ricorre all’auscultazione intermittente, questa dovrebbe essere effettuata per almeno 1 minuto ed a intervalli
L’irregolarità di uno dei parametri impone ulteriori indagini come l’esplorazione vaginale per escludere un eventuale prolasso di funicolo, ecodopller pulsato per valutare eventuali giri di funicolo attorno al collo del feto, cambio di posizione della paziente per valutare eventuali effetti Poseiro, valutazione del pH fetale mediante prelievo venoso dallo scalpo fetale con l’ausilio dell’amnioscopio. La valutazione del pH fetale presuppone l’amnioressi o PROM, richiede valutazioni seriate ed è inficiata dalla presenza di meconio. Presidi terapeutici consigliati sono: sospensione dell’iinfusione di ossitocina e somministrazione di O2 in maschera ed eventualment6e anche tocolitici endovena. La tocolisi migliora la perfusione dello spazio intervilloso, rallenta le contrazioni uterine, riduce la compressione sul funicolo, migliora l’ossigenazione e il pH fetale ma induce tachicardia materna e fetale, riduzione del potassio sierico, iperglicemia materna ed ipoglicemia neonatale.
In caso di mancato miglioramento delle condizioni fetali e in caso di alterazioni del pH fetale occorre procedere all’accelerazione del parto mediante applicazione di V.E. o forcipe e, se necessario, con il T.C. di urgenza.
Ai fini medico-legali è opportuno riportare sulla cartella clinica, a mo’ di diario, i valori della FCF, l’assenza di bradicardia e, in caso di decelerazioni, un pronto ritorno della FCF a valori normali (120-160 bpm).
Bibliografia:
- F. Linsalata, V. Aicale, NA Carlucci, B. Di Marzio: “Tracciato cardiotocografico sinusoidale e trasfusione feto-materna: un caso clinico emblematico”. Atti SIGO Congresso di Perugia 2002; 2:443-445.
- Simpson N, Oppenheimer LW, Siren A, Bland E, McDonald O , McDonald D, Dabrowski A.: ” Accuracy of strategies for monitoring fetal heart rate in labor“. Am J Perinatol. Am J Perinatol . 1999, 16 (4) :167-73. 1999;16(4):167-73.
- Goeschen K: “Kardiotokographie-praxis”. 1997, G T Verlag edit., Stuttgart (Germany).25
- Oppenheimer LW, Bland ES, Dabrowski A, Holmes P, McDonald O , Wen SW.: “Uterine contraction pattern as a predictor of the mode of delivery.”. J Perinatol. J Perinatol . Mar 2002, 22 (2) :149-53. 2002 Mar;22(2):149-53.
- Goeschen K: “Cardiotocografia pratica” V edizione; CIC Edizioni Internazionali, Roma, 1998.
- SIEOG. Manuale di ecocardografia fetale. EDITEAM 2008, 130-144.
- Nyberg DA, McGahan JP, Pretorius DH, Pilu G. Diagnostic Imaging of Fetal Anomalies. Lippencott Williams & Wil 2002, 11: 492-498.
- Strasburger JF, Ronald TW. Fetal cardiac arrhythmia detection and in utero therapy. Nat Rev Cardiol. 2010; 7(5): 277–290.
- RK Creasy, R Resnik. Maternal-fetal medicine. Saunders 2005. 26:465-481.
- Douglas M. Anderson, A. Elliot Michelle, Mosby’s medical, nursing, & Allied Health Dictionary sesta edizione, New York, Piccin, 2004, ISBN 88-299-1716-8.
[1] L’unità Montevideo è costituita dal prodotto di intensità e frequenza di contrazione. La frequenza di contrazione è data dal numero di contrazioni ogni 10’, l’intensità è data dalla media di ampiezza in mm Hg delle contrazioni nei 10’.
[2] Tono basale è la pressione esercitata all’interno dell’utero fra due contrazioni.
Queste pagine fanno parte del sito fertilitycenter.it in internet da marzo 2011. I testi, le tabelle, i disegni e le immagini pubblicati in queste pagine sono coperte da copyright ma a disposizione di tutti per copia e riproduzione purchè venga citata la fonte con Link al sito www.fertilitycenter.it.
Ringrazio i lettori per la loro cortese attenzione e li prego di voler comunicare le loro osservazioni e consigli su eventuali errori o esposizioni incomplete.
Enzo Volpicelli.





1 commento
Wow! Thank you! I always needed to write on my blog something like that. Can I implement a portion of your post to my website?
I commenti sono chiusi.